Основы анатомии детского возраста
основы анатомии детского возраста
Предисловие
Рассматривается строение всех систем новорожденного ребенка и их изменения в последующие возрастные периоды. Эти анатомические данные необходимы для понимания как физиологических особенностей детского организма, так и па тологических процессов у детей. Необходимо подчер кнуть, что знание анатомии имеет первостепенное значение для врача-педиатра, так как оно помогает распознать на чальные признаки заболевания, установить отклонения от нормального развития ребенка, выработать план лечения с учетом возрастных особенностей и правильно оценивать эф фективность проводимых медицинских мероприятий.
Возрастные периоды
В индивидуальном развитии человека выделяют: 1) эмбриональный период, охватывающий первые 2-3 месяца развития зародыша; 2) плодный, или фетальный, период, который продолжается от 3-го месяца до конца вну триутробной жизни плода, и 3) постнатальный период, охва тывающий всю жизнь человека после рождения. Изучением организма человека в эмбриональном и плодном периодах занимается эмбриология. Возрастная анатомия изучает орга низм человека в различные периоды постнатальной жизни.
Существует множество классификаций возрастных перио дов после рождения, в основу которых положены различные критерии. У нас наиболее распространена следующая классификация (А. А. Баранов, 1998):
Новорожденный 1—28 дней
Грудной ребенок от 1 до 12 месяцев
Преддошкольный период от 1 года до 3 лет
Дошкольный период от 3 до 6-7 лет
Младший школьный период от 6-7 до 11-12 лет
Старший школьный период от 12 до 17-18 лет
Скелет
Первые точки окостенения закладываются у 6-недельного эмбриона в ключице и челюстях. На 2-4-м месяцах появляется большинство первичных точек окостенения в телах коротких и плоских костей и в диафизах длинных костей. В конце плодного периода закладываются вторичные точки окостенения в дистальном эпифизе бедренной и проксимальном эпифизе большеберцовой костей. В остальных эпифизах точки окостенения образуются после рождения. Почти все кости развиваются из двух или нескольких точек окостенения, которые на более поздних стадиях сливаются между собой. Поэтому общее число точек окостенения в скелете (несколько более 800) почти вчетверо превышает число костей у зрелого человека (206, не считая сесамовидных костей кисти и стопы и добавочных костей черепа).
У доношенного новорожденного ребенка скелет состоит из 270 отдельных костей, из которых 172 входят в осевой скелет (туловище и череп) и 98 находятся в конечностях. Кости построены из грубоволокнистой костной ткани, основное вещество которой структурно не упорядочено, пучки костных волокон идут в различных направлениях и непосредственно связаны с соединительной тканью, окружающей кость. Основная масса костей построена из губчатого вещества. Плотное костное вещество развито слабо и образует тонкий слой по периферии костей. Губчатое вещество содержит красный костный мозг, который является органом кроветворения: в нем образуются почти все клетки крови.
Изменения костей после рождения состоят в следующем. На 1-6-м годах жизни закладываются точки окостенения в эпифизах трубчатых костей, за исключением дистального эпифиза бедренной и проксимального эпифиза большеберцовой костей, а также точки окостенения в костях запястья и предплюсны, за исключением таранной и пяточной костей, которые начинают окостеневать до рождения. Каждая точка окостенения растет и изменяет, свою форму. Между метафизами и эпифизами остаются хрящевые пластинки, метаэпифизарные хрящи, за счет которых кости растут в длину. Рост костей в толщину осуществляется благодаря остеогенной функции надкостницы. Структурная перестройка кости выражается в том, что грубоволокнистая кость заменяется пластинчатой костью, в которой формируются остеоны, последние состоят из нескольких слоев концентрически расположенных костных пластинок. Внутри каждого остеона имеется канал, где проходят кровеносные сосуды и нервы. Пластинчатая кость более прочна, чем грубоволокнистая, ее развитие обусловлено повышением нагрузки на скелет при росте ребенка.
В глубине костей происходит частичное разрушение губчатого вещества и образуется костномозговая полость, которая занимает всю длину диафиза и с возрастом частично заходит в эпифизы. Красный костный мозг постепенно замещается желтым костным мозгом, при этом кроветворная функция утрачивается. У взрослых образование клеток крови происходит лишь в красном костном мозге, сохраняющемся в позвонках, ребрах, грудине, костях черепа и проксимальных эпифизах плечевой и бедренной костей.
В возрасте 8-9 лет начинается новая вспышка окостенения. В это время появляются добавочные точки окостенения в отростках, мышечных бугорках и гребнях костей. За счет этих точек формируется мышечный рельеф костей и происходит их окончательное моделирование. Добавочные точки окостенения образуются до 17-18 лет. Первичные. вторичные и добавочные точки окостенения закладываются в определенные сроки и в определенной последовательности, По числу и размерам точек окостенения можно с большой вероятностью определить возраст ребенка, а если возраст известен, то состояние окостенения позволяет судить о том, соответствует ли костный возраст хронологическому возрасту, ускорено или, наоборот, замедлено развитие скелета. Чтобы ответить на эти вопросы, обычно производят рентгеновский снимок кисти, так как здесь закладывается после рождения большое количество точек окостенения, по которым можно составить достаточно полное представление о созревании всего скелета. Немаловажным является доступность кисти для рентгеновского исследования и минимальное облучение при этом других частей организма.
С наступлением полового созревания в скелете наступают синостозы, сращения костных элементов, которые оставались разделенными в детском возрасте. Метаэпифизарные хрящи истончаются и замещаются костной тканью. Первыми синостозируют с диафизами дистальный эпифиз плечевой кости (в 14 лет у девочек и в 17 лет у юношей) и эпифизы пястных костей (с 14 лет). К 21-24 годам образование синостозов завершается и кости перестают расти в длину. Этому соответствует прекращение роста тела.
Развитие скелета находится под регулирующим воздействием эндокринных желез, функция которых находится под контролем нервных центров гипоталамуса. Гормон роста, вырабатываемый передней долей гипофиза, ускоряет рост костей в длину. Гормон щитовидной железы способствует эндохондральному окостенению; при недостаточной функции железы нарушается окостенение эпифизов. Гормоны половых желез воздействуют на ростковые зоны костей, стимулируя образование синостозов и тормозя тем самым рост скелета.
Тяжелые нарушения развития костей происходят при рахите, который появляется при недостатке в пище витамина D. При этом не наступает достаточной минерализации костной ткани, происходит деформация костей, общая задержка роста. Последствиями рахита могут быть искривления ног, утолщение костей вблизи лучезапястных, коленных и голеностопных суставов, изменение формы грудной клетки, плоский таз.
Остановимся теперь на отдельных частях скелета.
Позвоночный столб у новорожденных имеет относительно большую длину. Его шейная, грудная и поясничная части, вместе взятые, составляют 40% общей длины тела ребенка. После рождения сильнее всего растет в длину поясничный отдел позвоночника; у новорожденного он составляет 1/4 свободного отдела позвоночного столба, а у взрослого достигает 1/3 его общей длины. В то же время доля шейной части уменьшается от 1/4 до 1/5-1/6 длины свободного отдела. Грудная часть и у новорожденного, и у взрослого составляет половину длины свободного отдела позвоночника. Позвоночный канал относительно широкий. Позвоночный столб почти прямой, имеется лишь небольшой изгиб - кифоз - в грудном отделе. Когда ребенок начинает держать голову (в 3-4 месяца), формируется шейный лордоз. Постепенно увеличивается (в 5-6 месяцев) грудной кифоз. Поясничный лордоз становится более выраженным в конце 1-го - начале 2-го года жизни, когда ребенок начинает ходить и окончательно формируется к периоду полового созревания.
При рождении позвоночный столб содержит намного больше отдельных костных элементов, чем у взрослого. Типичные позвонки состоят у новорожденного из трех костных частей - тела и двух половинок дуги, соединенных гиалиновым хрящом. Тела позвонков у новорожденных имеют овальную форму, их поперечные размеры больше продольных. Атлант состоит из двух частей, осевой позвонок - из четырех, так как кроме тела и двух половин дуги он имеет центр окостенения в зубе. На 3-4-м месяцах начинается синостозирование дуг у нижних грудных и верхних поясничных позвонков, и на 2-м-3-м году половинки дуг сливаются почти на всем протяжении позвоночного столба. Тела позвонков срастаются с дугами в возрасте 3-6 лет. Формирование остистых отростков, происходит по мере синостозирования дуг позвонков. Суставные отростки окостеневают на 4-5-м месяцах после рождения. Крестцовые позвонки в детском возрасте раздельны и соединяются между собой хрящевыми пластинками. Срастание крестцовых позвонков начинается с 16 лет, синостозы развиваются от верхушки крестца к его основанию и завершаются лишь к 25 годам, поэтому на крестцах взрослых молодых людей бывает видна щель между 1-м и 2-м крестцовыми позвонками. В копчике новорожденных имеется лишь одна точка окостенения в 1-м позвонке; остальные копчиковые позвонки окостеневают в возрасте от 3 до 18 лет.
Межпозвоночные диски у новорожденных обладают относительно большой высотой, поэтому позвоночный столб подвижен и легко сгибается. Большую часть межпозвонкового диска составляет студенистое ядро, тогда как у взрослого преобладает волокнистое кольцо. Студенистое ядро в силу своей упругости поглощает энергию при толчках, и за счет его межпозвоночные диски у маленьких детей обладают хорошими амортизирующими свойствами.
На верхней и нижней поверхностях тел позвонков у детей имеются хрящевые пластинки, которые начинают окостеневать в возрасте 6-9 лет и к 12-15 годам превращаются в костные ободки. Эти образования обычно называют эпифизами тел позвонков, однако они в отличие от эпифизов длинных костей конечностей не играют заметной роли в росте позвонков. К 22-24 годам эпифизы полностью срастаются с телами позвонков.
Варианты и аномалии развития позвоночника. Полное отсутствие тел позвонков называется асомией, развитие одной половины тела позвонка - гемисомией. Остановка роста в высоту тела позвонка - платиспондилия - характеризуется изменением формы позвонков, они сплющены или имеют форму двояковогнутой линзы. Несрощение дуг позвонка (spina bifida posterior) вызывается отсутствием сращения двух половин дуг позвонка по средне-задней линии. Чаще всего аномалии такого рода встречаются в поясничном и крестцовом отделах позвоночника. Первый шейный позвонок может срастаться с затылочной костью (ассимиляция атланта), комбинируясь с расщеплением его задней дуги. Число крестцовых позвонков за счет ассимиляции поясничных может достигать 6-7 (сакрализация). Реже наблюдается уменьшение числа крестцовых позвонков при одновременном увеличении числа поясничных (люмбализация). Патологический изгиб позвоночника в задне-боковом направлении носит название кифосколиоз. Чрезмерное искривление поясничного отдела позвоночника - гиперлордоз и слабая выраженность всех изгибов - плоская спина - относятся к вариантам строения позвоночника
Возрастные особенности ребер и грудной клетки. Окостенение ребер начинается одновременно с окостенением грудных позвонков на 3-м месяце эмбрионального развития. Добавочные точки окостенения закладываются в головках и бугорках ребер в возрасте 8-15 лет; их синостоз с костной частью ребра наступает в 22-25 лет. Ребра новорожденных не имеют борозд, реберные углы сглажены. При соединении хряща ребра с его телом образуется угол, головки и бугорки ребер хрящевые.
Грудина развивается из двух симметричных половин. На 3-м месяце внутриутробной жизни они соединяются по средней линии, вначале в верхней части, из которой образуется рукоятка, а на 4-м месяце обе хрящевые пластинки срастаются. У новорожденного грудина состоит из нескольких фрагментов, в теле и рукоятке имеется несколько ядер окостенения. В мечевидном отростке ядра окостенения появляются к 2-м 6-ти годам. Синостозы между сегментами тела грудины начинаются с 4-х лет и завершаются в 25-ти летнем возрасте. Рукоятка и мечевидный отросток срастаются с телом после 30 лет.
Грудная клетка у новорожденного имеет форму усеченного конуса и содержит много хрящевой ткани. Нижняя часть ее расширена, в ее заходит объемистая печень. Подгрудинный угол достигает 90-93 . Поперечный и сагиттальный размеры грудной клетки почти одинаковы, в связи с чем ее поперечное сечение приближается к кругу. Окружность грудной клетки на уровне сосков при рождении равна 30 см., а через несколько дней, когда легкие полностью расправляются, этот размер увеличивается до 33-35 см. Вследствие почти горизонтального расположения ребер верхнее отверстие грудной клетки находится в горизонтальной плоскости и яремная вырезка проецируется на уровне 1-го грудного позвонка. В грудном возрасте межреберные промежутки вследствие опускания ребер становятся шире, подгрудинный угол уменьшается до 85-90
. Поперечный и сагиттальный размеры грудной клетки почти одинаковы, в связи с чем ее поперечное сечение приближается к кругу. Окружность грудной клетки на уровне сосков при рождении равна 30 см., а через несколько дней, когда легкие полностью расправляются, этот размер увеличивается до 33-35 см. Вследствие почти горизонтального расположения ребер верхнее отверстие грудной клетки находится в горизонтальной плоскости и яремная вырезка проецируется на уровне 1-го грудного позвонка. В грудном возрасте межреберные промежутки вследствие опускания ребер становятся шире, подгрудинный угол уменьшается до 85-90 . К концу второго года жизни увеличивается поперечный размер грудной клетки, подгрудинный угол уменьшается до 60-70
. К концу второго года жизни увеличивается поперечный размер грудной клетки, подгрудинный угол уменьшается до 60-70 , яремная вырезка проецируется на уровне 2-го грудного позвонка. Изменение в статике тела, вызываемая стоянием и ходьбой ребенка и обусловленная этим перераспределение сил тяжести, оказывают воздействие на форму грудной клетки. Формирование грудного изгиба позвоночника влияют на конфигурацию грудной клетки, которая постепенно уплощается в передне-заднем направлении. Расширению верхнего отдела грудной клетки способствует развитие мышц плечевого пояса. В возрасте 6-7 лет происходит замедление роста грудной клетки, который снова ускоряется в период полового созревания. В этом возрасте уровень яремной вырезки проецируется на 3-й грудной позвонок, форма грудной клетки приобретает черты характерные для взрослого.
, яремная вырезка проецируется на уровне 2-го грудного позвонка. Изменение в статике тела, вызываемая стоянием и ходьбой ребенка и обусловленная этим перераспределение сил тяжести, оказывают воздействие на форму грудной клетки. Формирование грудного изгиба позвоночника влияют на конфигурацию грудной клетки, которая постепенно уплощается в передне-заднем направлении. Расширению верхнего отдела грудной клетки способствует развитие мышц плечевого пояса. В возрасте 6-7 лет происходит замедление роста грудной клетки, который снова ускоряется в период полового созревания. В этом возрасте уровень яремной вырезки проецируется на 3-й грудной позвонок, форма грудной клетки приобретает черты характерные для взрослого.
Варианты и аномалии грудной клетки. Грудная клетка может приобретать воронкообразную форму (грудь «сапожника»), при этом наблюдаются углубления в ее нижней части. Встречается килевидная форма («куриная» грудь) и плоская грудная клетка. Полное не сращение грудины - стерноскизис - наблюдается редко. Чаще встречается раздвоение мечевидного отростка. В качестве атавизма могут существовать надгрудинные кости, а на уровне 2-го реберного хряща две окологрудинные кости. Обычное число ребер (12) может увеличиваться за счет развития с одной или двух сторон добавочных (шейных) ребер, соединяющихся с 7-м шейным позвонком. В редких случаях наблюдается отсутствие 12 или даже 11 ребер, что сопровождается увеличением числа поясничных позвонков.
Возрастные особенности верхних и нижних конечностей.
В ключице в середине соединительно-тканного зачатка ядро окостенения появляется очень рано - на 6-7 неделе развития. Из этого ядра формируются тело и акромиальный конец ключицы и у новорожденного эти отделы построены из костной ткани. В грудинном конце ключицы ядро окостенения появляется в 16-18 лет и полное синостозирование происходит в 20-25 лет. По своей форме ключица мало изменяется в постнатальном периоде. Лопатка новорожденного расположена на грудной клетке более латерально, образуя с фронтальной плоскостью угол в 45 . Суставная впадина уплощена. Костными в лопатке являются только тело и гребень, в остальных частях лопатки (суставная впадина, плечевой отросток, нижний угол, медиальный край) ядра окостенения появляются в 11-16 лет. Полное синостозирование происходит в 18-25 лет. В процессе роста лопатки перемещаются кзади и их угол с фронтальной плоскостью уменьшается до 30
. Суставная впадина уплощена. Костными в лопатке являются только тело и гребень, в остальных частях лопатки (суставная впадина, плечевой отросток, нижний угол, медиальный край) ядра окостенения появляются в 11-16 лет. Полное синостозирование происходит в 18-25 лет. В процессе роста лопатки перемещаются кзади и их угол с фронтальной плоскостью уменьшается до 30 . Это влечет за собой изменение положения головки плечевой кости и способствует более выраженному скручиванию ее тела.
. Это влечет за собой изменение положения головки плечевой кости и способствует более выраженному скручиванию ее тела.
Свободные верхние конечности новорожденных коротки относительно туловища. Быстрое удлинение конечностей происходит в 4-5 лет. После рождения изменяются пропорции звеньев верхней конечности, так как наиболее быстро растут в длину плечо и пальцы кисти. У новорожденных плечевая, лучевая, локтевая, пястные кости и фаланги пальцев имеют костные диафизы. В проксимальном эпифизе - головке плечевой кости ядро окостенения появляется на первом году жизни, в большом бугорке - на 2-3 году, в малом - на3-5 году жизни. Их синостозирование с диафизом происходит в 20-24 года. В дистальном эпифизе плечевой кости ядро окостенения закладывается на 2-3 году, в латеральном надмыщелке в 4-6 лет, в медиальном - в 11-13 лет. Синостозирование этих частей с диафизом происходит в 15- 18 лет. В проксимальном эпифизе локтевой кости ядро окостенения закладывается в 8-10 лет, в дистальном эпифизе на 4-8 году жизни. Синостозирование с диафизом проксимального эпифиза происходит в 16-17 лет, а дистального - в 20-24 года. В проксимальном эпифизе лучевой кости ядро оккостенения закладывается на 5-6 году, в дистальном - на 1-2 году жизни. Синостозирование с диафизом проксимального эпифиза происходит в 17- 18 лет, дистального - в 20-25 лет. Запястье у новорожденного представлено хрящевыми закладками. Первое ядро окостенения появляется на втором месяце жизни в головчатой кости и затем (в 3 мес. )в крючковидной. В 3 года - трехгранной, в 4 года - в полулунной, в 5 лет - в ладьевидной, в 5-6 лет в трапеции и трапециевидной, в 7-12 в гороховидной. Ядра окостенения в эпифизах пястных костей и фаланг пальцев появляются в 3-4 года, окончательное синостозирование этих костей завершается к 20 годам.
Верхние конечности новорожденных имеют характерное для человека положение, но коротки относительно туловища. Быстрое удлинение конечностей происходит в 4-5 лет. После рождения изменяются пропорции звеньев верхней конечности, так как наиболее быстро растут в длину плечо и пальцы кисти. Ключица по своей форме мало изменяется в постнатальном периоде. Лопатки у новорожденных расположены на грудной клетке более латерально, образуя с фронтальной плоскостью угол около 45°. В процессе роста они перемещаются назад, и угол их с фронтальной плоскостью уменьшается до 30°. Это влечет за собой изменение положения головки плечевой кости и способствует более сильному скручиванию ее тела.
Нижние конечности. Тазовая кость у новорожденного состоит из трех частей, которые срастаются у девочек в 12-16 лет, у мальчиков - в 18 лет в области вертлужной впадины. Форма таза у новорожденных воронкообразная, крылья подвздошных костей располагаются вертикально. На 12-15 годах жизни появляются вторичные точки окостенения в гребне, остях, седалищном бугре и лобковом бугорке, которые срастаются с тазовой костью к 20-25 годам. Малая глубина вертлужной впадины новорожденных обуславливает повышенную подвижность тазобедренного сустава. Недоразвитие вертлужной впадины может привести к врожденному вывиху бедра, который чаще наблюдается слева. Половые различия таза, по данным некоторых авторов, появляются уже во внутриутробном периоде, однако отчетливо выявляются лишь к периоду полового созревания.
Свободные нижние конечности плода и новорожденного находятся в согнутом положении и не могут быть распрямлены. Это объясняется малой длиной мышц, особенно сухожилий, которые как бы стягивают конечности. Ребенок начинает стоять и ходить на полусогнутых ногах и только постепенно, с развитием хождения, конечности выпрямляются. Относительная длина нижних конечностей у новорожденного значительно меньше, чем у взрослого. В постнатальном периоде нижние конечности растут в длину быстрее, чем туловище и верхние конечности, причем наиболее интенсивно растет бедро, медленнее - голень и стопа.
Бедренная кость новорожденного короткая и относительно толстая, скручена сильнее, чем у взрослого, что облегчает приведение согнутых ног к туловищу. После рождения скрученность бедренной кости уменьшается, а угол шейки увеличивается. Большой угол между шейкой и диафизом бедра (>150о) компенсирует узость таза. Особенностью строения скелета свободной нижней конечности является наличие первичных ядер окостенения у новорожденных кроме диафизов, в некоторых эпифизах. У новорожденных имеется ядро окостенения в дистальном эпифизе бедра ( ядро Бекляра) и в проксимальном эпифизе большеберцовой кости. В губчатых костях стопы к моменту рождения ядра окостенения имеются в пяточной, таранной и кубовидной костях. Наличие перечисленных ядер окостенения свидетельствует о доношенности плода. Вторичные ядра окостенения появляются в проксимальном эпифизе бедренной кости на первом году жизни, в дистальных эпифизах большеберцовой и малоберцовой костей на втором году, в проксимальном эпифизе малоберцовой на 3-5 году жизни. Синостозирование этих отделов с диафизами происходит в возрасте от 16 до 24 лет. Надколенник окостеневает из нескольких точек появляющихся в 3-5 лет и сливающихся к 7 годам жизни. В костях предплюсны после рождения ядра окостенения в хрящевых закладках появляются: в латеральной клиновидной - на первом году, в медиальной на 2-4 году, в промежуточной - на 3-4 году, в ладьевидной - на 3-5 году. Добавочное ядро окостенения в пяточном бугре закладывается на 10 году и срастается с пяточной костью в 12-16 лет. В эпифизах плюсневых костей и основаниях фаланг пальцев точки окостенения появляются на 3-5 годах жизни и синостозируют с диафизом в 12-20 лет.
Стопа у новорожденных и детей младенческого возраста находится в полусупинированном положении. Своды стопы формируются на протяжении первых двух лет жизни в связи с развитием опорной функции и укреплением связочного аппарата и мышц. В процессе развития своды стопы претерпевают изменения: вначале стопа соприкасается с поверхностью латеральным краем и максимальная нагрузка падает на пяточный бугор и головку 5-й плюсневой кости. Когда ребенок начинает ходить он опирается преимущественно на медиальную сторону стопы. На следующем этапе стопа соприкасается с поверхностью всей подошвенной поверхностью, своды сплющены. Сохранение этого положения может привести к плоскостопию. В дальнейшем, в связи с окостенением костей стопы, происходит укрепление и окончательное формирование сводов.
Варианты и аномалии скелета конечностей. Точка окостенения в акромионе может не срастаться с остью лопатки, варьируют изгибы ключицы, над медиальным надмыщелком плечевой кости, может быть отросток - processus supracondylaris - иногда очень длинный и загнутый. Локтевой отросток локтевой кости может не срастаться с ее диафизом. Тяжелым уродством является отсутствие верхней конечности - амелия, выраженное недоразвитие костей плеча и предплечья - фокомелия (конечность в виде «плавника»). Отсутствие лучевой кости - аплазия. Могут развиваться добавочные кости запястья, в частности - центральная кость (os centrale). Возможно развитие добавочных пальцев - полидактилия, со стороны большого пальца или мизинца, а также сращение пальцев - синдактилия.
В тазовой кости недоразвитие вертлужной впадины приводит к врожденному вывиху бедра. Сильное развитие на бедренной кости ягодичной бугристости образует третий вертел. Могут наблюдаться добавочные кости предплюсны, превращение заднего отростка таранной кости в самостоятельную треугольную кость (os trigonum), наличие дополнительных пальцев на стопе. Тяжелым уродством является срастание нижних конечностей - сиреномелия.
Нарушение взаимоотношений между увеличением длинных костей конечностей в длину и ростом эпифизов приводит к диспропорции отделов длинных трубчатых костей - ахондроплазии.
Череп новорожденного по своим пропорциям резко отличается от черепа взрослого человека. Объем лицевого черепа у новорожденного составляет лишь 13% объема мозгового черепа, тогда как у взрослых лицевой череп составляет 40% мозгового. Это связано с недоразвитием у новорожденных челюстей, особенно альвеолярных отростков, отсутствием зубов, слабым развитием полости носа и ее придаточных пазух. В то же время глазницы имеют у новорожденных относительно большие размеры. В мозговом черепе отмечается сильное преобладание крыши над основанием. Резко выступают лобные и теменные бугры. Если смотреть на череп сверху, то он имеет очертания пятиугольника.
Многие кости черепа ко времени рождения состоят из нескольких еще не слившихся между собой составных частей, поэтому общее число костных элементов в черепе новорожденного больше, чем у взрослого. Этим как бы повторяются давно минувшие этапы эволюции, когда череп представлял мозаику из множества мелких костей.
Слабое развитие мускулатуры обуславливает особенности внешнего рельефа черепа: недоразвитие сосцевидных и шиловидных отростков, надбровных дуг, мышечных бугров и линий.
Толщина костей крыши черепа составляет у новорожденного десятые доли миллиметра. Из двух пластинок компактного вещества сформирована только наружная, внутренняя пластинка имеется лишь в центральных участках костей. Губчатое вещество состоит в основном из радиально расположенных костных перекладин (трабекулярное строение). Внутренняя поверхность костей мозгового черепа гладкая, сосудистые борозды и ямки грануляций не выражены.
Швы ко времени рождения еще не сформированы, и между костями крыши черепа имеются перепончатые промежутки - роднички. Благодаря этому кости обладают известной подвижностью и могут смещаться относительно друг друга, что имеет важное значение при родах, когда головка плода изменяет свою конфигурацию, чтобы приспособиться к форме родовых путей.
Важную особенность черепа новорожденных составляет наличие родничков. У всех приматов, включая антропоидов, роднички зарастают еще до рождения. Выраженность родничков у связана с быстрым ростом головного мозга во внутриутробном периоде и на 1-м году внеутробной жизни. Роднички в силу своей податливости выравнивают колебания внутричерепного давления, которые возникают при увеличении мозговой массы.
Самые большие размеры имеет передний, или лобный, родничок, который находится между лобными и теменными костями. Он имеет ромбическую форму, его размеры варьируют от 18х20 мм до 26х30 мм. Передний родничок закрывается на 2-м году жизни.
Задний, или затылочный, родничок, располагается между затылочной и теменными костями, форма его треугольная. Он закрывается в первые месяцы после рождения, а иногда и в конце внутриутробного периода.
На боковой стенке черепа находятся парные клиновидный и сосцевидный роднички неправильной формы. Эти роднички закрываются на последнем месяце развития плода и могут быть обнаружены лишь у недоношенных детей.
Роднички, особенно лобный и затылочный, имеют важное практическое значение в акушерстве, как ориентиры, позволяющие определить положение головки плода во время родов. Под перепончатой тканью родничков проходят венозные синусы твердой мозговой оболочки. Через лобный родничок производят у маленьких детей пункцию верхнего сагиттального синуса. Позднее закрытие родничков свидетельствует о нарушении развития или заболевании ребенка (рахит).
Иногда имеются непостоянные роднички в задней части сагиттального шва, над корнем носа, в затылочной кости над большим отверстием. Непостоянные роднички могут быть местом возникновения мозговых грыж, которые представляют собой выпячивание содержимого черепа под кожу. После рождения происходят сложные процессы роста черепа. Увеличиваются протяженность и толщина костей в результате аппозиции и резорбции костного вещества, изменяется кривизна поверхности костей. Рост полостей черепа (мозговой, носовой и ротовой) сопровождается изменением пространственного расположения костных элементов, которые образуют стенки этих полостей. Швы крыши черепа формируются после зарастания родничков. В первые годы жизни кости черепа имеют ровные края. Затем появляются более крупные зубцы первого порядка, позже образуются зубцы второго порядка и, наконец, мелкие зубчики третьего порядка. Образование зубцов продолжается до 20 лет. Зонами костеобразования в крыше черепа являются швы, в основании черепа - хрящевые прослойки между костями. В этих зонах осуществляется рост костей в длину и ширину. Толщина костей увеличивается за счет отложения костного вещества по их поверхности. Благодаря аппозиции в одних участках и резорбции в других происходит изменение кривизны костей и может изменяться их пространственное расположение.
Мозговой и лицевой череп растут после рождения неравномерно. За весь период роста линейные размеры мозгового черепа увеличиваются в 1,5 раза, тогда как линейные размеры лицевого черепа возрастают почти в 3 раза. Мозговой череп растет наиболее интенсивно в первые два года жизни. Его объем в первые 6 месяцев жизни удваивается, а к2 годам утраивается; в это время он достигает 2/3 объема черепа взрослого человека. После двух лет замедляется рост крыши черепа, тогда как основание продолжает интенсивно расти, особенно в его заднем отделе. К десяти годам вместимость мозгового черепа почти достигает .величин, характеризующих череп взрослых людей. К этому времени в основном завершается рост костей крыши черепа. Основание черепа продолжает расти до 18-20 лет. В этом возрасте происходит синостозирование клиновидной и затылочной костей.
Лицевой череп растет быстрее мозгового, и соотношение между их размерами начинает меняться уже в первые два года жизни. Наиболее интенсивно развивается нижняя часть лицевого черепа, медленнее растут кости в окружности глазниц. К восьми годам объем лицевого черепа составляет половину его объема у взрослого. В подростковом и юношеском периодах продолжается рост лицевого скелета, особенно челюстей. После наступления половой зрелости кости лицевого черепа утолщаются за счет периостального окостенения.
Изменения отдельных костей мозгового и лицевого черепа в постнатальном периоде состоят в срастании их частей, в дифференцировке наружной и внутренней компактных пластинок и губчатого вещества, в формировании внутреннего и наружного рельефа. После рождения происходит, в основном, развитие воздухоносных пазух в костях черепа.
Варианты и аномалии развития костей черепа. В 10% случаев между двумя частями чешуи лобной кости сохраняется лобный шов - sutura metopica. Не сращение парадней и задней половины тела клиновидной кости ведет к образованию в центре турецкого седла черепно - глоточного канала. Овальное и остистое отверстия могут сливаться в общее отверстие. Верхняя часть чешуи затылочной кости может быть отделена от остальной кости, что приводит к образованию межтеменной кости os interparietale. В ламбдовидном шве встречаются добавочные кости - кости швов - ossa suturalia. Может иметься третий затылочный мыщелок, расположенный у переднего края большого затылочного отверстия и сочленяющийся с передней дугой атланта посредством дополнительного сустава. Наблюдается ассимиляция атланта - срастание мыщелков затылочной кости с первым шейным позвонком - краниосхизис. Довольно часто встречается наивысшая четвертая раковина решетчатой кости. Шиловидный отросток височной кости может отсутствовать, или, наоборот, быть очень длинным, яблииясь окостеневшей шило-подъязычной связкой. В верхней челюсти наблюдается различное число и форма зубных альвеол. Встречается непарная резцовая кость, варьирует величина и форма лобной и верхнечелюстной пазух. Несращение небных отростков верхней челюсти и горихонтальных пластинок небных костей приводит к формированию «волчьей» пасти - расщеплению твердого неба (palatum fissum). Весьма варьируют по величине и форме носовые кости, они могут срастаться в одну кость, или замещаться лобным отростком верхней челюсти. Часто имеется искривление сошника вправо или влево. Правая и левая половины нижней челюсти могут не срастаться друг с другом. Тяжелым уродством является выраженное недоразвитие мозгового черепа - анэнцефалия.
Возрастные особенности соединения костей
Непрерывные соединения (синартрозы) у новорожден ных представлены синдесмозами и синхондрозами. Сино стозы практически отсутствуют. У новорожденных имеется два вида синдесмозов - мембраны и связки. Те и другие тонкие, менее прочно фиксированы к костям. Количество эластических элементов в связках невелико. Швы черепа к моменту рождения не сформированы. Среди синхондрозов преобладают временные.
Прерывные соединения-суставы (диартрозы)- у ново рожденного ребенка анатомически сформированы, однако, тканевые структуры их частей незрелые: эпифизы, как правило, хрящевые; суставной хрящ имеет волокнистое строение, вспомогательные элементы развиты слабо, кап сула тонкая, связки ее четко не выявляются. Дифференцировка соединений идет параллельно с развитием костной системы. С 1-2 лет начинается оссификация эпифизов, продолжающаяся до юношеского возраста. С 3-7 лет про исходит коллагенизация капсулы и ее связок, замена во локнистого суставного хряща на гиалиновый, дифференцировка вспомогательных элементов суставов. Одновре менно происходит формирование швов, замена временных синхондрозов синостозами. Окончательного развития все элементы суставов достигают к 16-20 годам.
На основе отмеченных общих закономерностей необ ходимо обратить внимание на основные, наиболее типич ные, особенности строения некоторых соединений у ново рожденных и последующего их развития после рождения.
Позвоночник. Межпозвонковые диски у новорожденных высокие и составляют в целом 45-48% длины позвоночни ка (у взрослого - 30%). Большую часть диска составляет студенистое ядро, фиброзное кольцо хорошо развито уз кое. Связочный аппарат позвоночного столба развит сла бо. Суставные отростки позвонков выражены лучше, чем остистые и поперечные. Дифференцировка соединений позвоночного столба заключается в постепенном умень шении высоты межпозвонковых дисков (регресс их крово снабжения), утолщении фиброзного кольца (до 20 лет), развитии и коллагенизации связок (к 12 годам), оссификации отростков позвонка (в течении 1-го года жизни ребен ка). В пожилом и старческом возрасте межпозвонковый диск теряет свою эластичность (иногда это наблюдается в 30-35 лет). После 30 лет происходит частичное окостене ние студенистого ядра в грудном отделе позвоночника, после 60 лет это происходит в 2 раза чаще. В это время можно также наблюдать появление очагов обызвествления в ряде связок позвоночника. По состоянию позвоночного столба (гибкость и подвижность) можно судить о состоя нии человека вообще: молод он в 50-60 лет или уже дрях лый старик в 20-30 лет.
Кривизны позвоночника у новорожденного едва наме чаются. После рождения сначала появляются шейный лор доз (ребенок держит голову) и грудной кифоз. Поясничный лордоз намечается, когда ребенок начинает сидеть и зна чительно усиливается, когда ребенок начинает ходить. К 7 годам отчетливо сформированы шейный лордоз и грудной кифоз. Формирование поясничного лордоза заканчивается несколько позже - к периоду полового созревания.
Грудная клетка. У новорожденного колоколообразной формы, подгрудинный угол равен 90-95°, ребра располо жены почти горизонтально. В грудном возрасте межре берные промежутки становятся шире, вследствие опуска ния ребер, величина подгрудинного угла 85-90°. К концу раннего детства переднезадний и поперечный размеры грудной клетки становятся одинаковыми, увеличивается угол наклона ребер. Подгрудинный угол уменьшается до 60-70°. Окончательное формирование грудной клетки про исходит в подростковом возрасте. В пожилом и стар ческом возрасте окостенение реберных хрящей приводит к уменьшению упругости и амплитуды движений грудной клетки. Форма ее становится более плоской, вертикаль ный размер увеличивается.
Грудиноключичный сустав у новорожденных имеет ша ровидную форму. Внутрисуставной диск вдвое превышает размеры суставных поверхностей ключицы и грудины, сращен с капсулой, капсула тонкая, связки не выражены. В течении первого года жизни формируется седловидная поверхность на грудинном конце ключицы, углубляется поверхность грудины, постепенно уменьшаются размеры внутрисуставного диска.
Плечевой сустав. У новорожденных головка плечевой кости шаровидная, суставная впадина уплощена (возможны вывихи), та и другая - хрящевые. Хрящевая губа слабо развита, капсула сустава тонкая, натянута. Объем движений в суставе ограничен в связи с короткой клювовидно-плечевой связкой и плотно прилежащей к капсуле клювовидно-акромиальной связкой (свод сустава). В период первого детства суставная впадина приобретает форму типичную для взрослого человека, суставная капсу ла становится более свободной, клювовидно-плечевая связка удлиняется.
Локтевой сустав. У новорожденного дифференцирован не полностью: рельеф хрящевого дистального эпифиза плечевой кости выражен слабо, блок недоразвит, венечная и локтевая ямки уплощены. Слабо развиты отростки лок тевой кости, лучевая её вырезка выражена нерезко. Го ловка лучевой кости скошена. Капсула сустава тонкая, туго натянута, связки развиты слабо. Рельеф сустава и окосте нение эпифизов развиваются в течение 1-3 лет, капсула и связочный аппарат - к 8-12 годам.
Лучезапястный сустав и суставы кисти. У новорожден ных фиброзная мембрана капсулы лучезапястного сустава тонкая, суставной диск непосредственно переходит в хря щевой дистальный эпифиз лучевой кости. Движения в лучезапястном суставе и суставах кисти ограничены вследствие недостаточного соответствия сочленяющихся костей (угловатая форма хрящевых закладок). Только к завершению периода окостенения костей кисти происхо дит полное (окончательное) формирование суставных по верхностей, капсул и связок ее суставов.
Лобковый симфиз. У новорожденного представляет синхондроз. Полость намечается на 1-2 году жизни, хоро шо заметна к 5-7 годам.
Тазобедренный сустав. Вертлужная впадина тазовой кости уплощена (могут быть вывихи), овальной формы, углубляется к 7 годам с ростом тазовой кости в толщину -головка бедренной кости погружается глубже. Капсула тонкая, связки не выражены, за исключением подвздошно-бедренной. Круговая зона представлена плоским тяжем и тормозит экскурсию головки. Окончательно сустав форми руется к 18 годам.
Коленный сустав. У новорожденного суставная поверх ность наружного мыщелка большеберцовой кости вогнута, внутреннего - выпукла. Медиальный и латеральный мы щелки бедренной кости почти одинакового размера. Эта инконгруэнтность приводит к аддукции голени относитель но колена до 20°. Капсула тонкая, натянута, связки слабо выражены. Крестообразные связки короткие, тормозят разгибание в суставе. Мениски представляют собой тон кие соединительнотканные пластинки. Синовиальные сум ки в окружности сустава слабо развиты, завороты синови альной оболочки не выражены. Постепенное формирова ние сустава продолжается до 18 лет.
Голеностопный сустав и суставы стопы. У новорожден ных наружный край блока таранной кости выше внутренне го, латеральная лодыжка отстоит кзади по сравнению с медиальной, что придает стопе новорожденных и детей первого года жизни полусупинированное положение. Кап сула тонкая, связки слабые, особенно медиальная - дель товидная (формируется к 10-12 годам). Полость голено стопного сустава сообщается с подтаранным. Заканчи вается формирование сустава к 18 годам.
Линия поперечного сустава предплюсны почти прямая (у взрослого S-образной формы), своды стопы и суставы выражены слабо. С момента начала стояния, хождения и окостенения костей стопы происходят укрепление и фор мирование суставных поверхностей, связочного аппарата и сводов стопы. Окончательная их дифференцировка про исходит к 14-16 годам.
Мышечная система
У новорожденного ребенка сформированы все скелетные мышцы, но в целом мускулатура развита относительно слабо. На скелетные мышцы приходится 22% веса тела. У детей 8 лет мускулатура составляет 27% веса тела, к 15 годам отношение возрастает до 33%. У взрослых мужчин мускулатура составляет 40% веса тела, у женщин 35%. В соответствии с этим изменяются внешние формы тела, которые в значительной мере определяются развитием мускулатуры и подкожного жира. Для новорожденных и детей раннего возраста характерна цилиндрическая форма конечностей; она переходит в веретенообразную и коническую по мере развития мускулатуры и уменьшения подкожной жировой клетчатки. Во время первого ростового сдвига, наступающего в 5-6 лет. формируется мышечная масса. Становятся более выраженными половые различия форм тела, в частности мышечного рельефа.
Возрастные особенности имеются и в строении скелетных мышц. Мышечные волокна: у новорожденных имеют отчетливую поперечную исчерченность. Однако диаметр их значительно меньше (4-12 мкм), чем диаметр мышечных волокон взрослых (12-28 мкм). Рост мышечных волокон в толщину продолжается до 30-35 лет. За это время диаметр волокон увеличивается в 5-6 раз. Увеличение поперечника мышц в значительной мере происходит за счет утолщения волокон, хотя по мнению многих исследователей после рождения имеет место образование новых поперечнополосатых волокон.
Мышцы новорожденных имеют хорошо выраженную сосудистую сеть и сформированный нервный аппарат, однако соединительная ткань в них развита слабо. В детском возрасте происходит быстрое развитие перимизия. Формирование фасций, которые у новорожденных тонкие, рыхлые и легко отделяются от мышц, взаимно связано с функциональной активностью мышц и начинается с первых месяцев жизни ребенка.
В постнатальном периоде изменяются соотношения между мышечной и сухожильной частями мышц за счет увеличения сухожильного компонента. В связи с этим увеличивается площадь прикрепления сухожилий к костям и фасциям.
Закономерностью развития мышечной системы в постнатальном периоде является неравномерность роста отдельных мышечных групп. Установлен каудо-краниальный градиент роста для всей скелетной мускулатуры. Он выражается в том, что мускулатура каудальных частей тела растет быстрее, чем краниальных. Мышцы нижней конечности растут быстрее, чем мышцы туловища и верхней конечности. Последние, в свою очередь, обгоняют в росте мускулатуру головы. В мышцах конечностей наблюдается дистально-проксимальный градиент. В первые 8-9 лет жизни быстрее всего растут мышцы, приводящие в движение пальцы кисти. Мускулатура плеча увеличивается медленнее. Аналогичные отношения проявляются в росте мышц голени и бедра: первые растут быстрее, нежели вторые.
Все указанные анатомические изменения мышц тесно связаны с их функцией. Различия в темпах роста и сроках окончательного формирования мускулатуры отдельных частей тела соответствуют различиям в функциональной активности мышечных групп.
Мышцы спины, особенно глубокие, обеспечивающие вертикальное положение тела, у новорожденных и детей первых лет жизни развиты слабо и начинают интенсивно расти с 7 лет и особенно укрепляются у подростков с 12 до 16 лет. Волокна широчайшей мышцы спины тесно прилежат к наружной косой мышце живота, поэтому поясничный треугольник незаметен.
Среди мышц груди наиболее выражены возрастные особенности диафрагмы. У новорожденных и детей до 5 лет она расположена высоко, что связано с горизонтальным положением ребер. Купол диафрагмы выпуклый, уровень диафрагмы достигает VIII грудного позвонка у новорожденных, к 5 годам опускается до XI грудного позвонка, у взрослых соответствует XII грудному позвонку. У новорожденных хорошо развит поясничный отдел диафрагмы. Грудино-реберный и пояснично-реберный треугольники относительно широкие, сухожильная часть диафрагмы составляет лишь 12-15% ее площади, значительно меньше, чем у взрослых. К 7 годам диафрагма в целом и взаимоотношение ее частей приобретают черты характерные для взрослых. Поверхностные и особенно глубокие мышцы груди у новорожденных и детей первых лет жизни развиты слабо, они усиленно растут в 10-12 лет.
Мышцы живота у новорожденных также развиты недостаточно, не выражен рельеф передней брюшной стенки, апоневрозы широких мышц тонкие, мышечные слои живота с трудом отделяются друг от друга. Слабым развитием мышц, апоневрозов и фасций обусловлена выпуклая форма брюшной стенки у детей до 3-5 лет. Сухожильные перемычки прямой мышцы живота расположены высоко. Во влагалище прямой мышцы живота слабо развита задняя стенка. В белой линии живота в верхней ее части и в области пупка обнаруживаются истонченные участки. Пупочное кольцо расположено относительно низко, его верхний отдел слабее нижнего. Расстояние между прямыми мышцами по средней линии большое. Эти анатомические особенности ведут к предрасположению новорожденных и детей первых лет жизни к возникновению пупочных грыж.
Паховый канал у новорожденных короткий (10-15 мм), широкий. Поверхностное паховое кольцо имеет вид воронкообразного выпячивания, особенно заметное у девочек. Медиальная ножка, ограничивающая поверхностное паховое кольцо, развита слабее латеральной, отсутствуют межножковые волокна, которые появляются лишь на 2 году жизни. Задняя стенка пахового канала - поперечная фасция - очень тонкая, предбрюшинной клетчатки почти нет. Глубокое паховое кольцо в поперечной фасции относительно широкое (2-4 мм). В широком паховом канале новорожденных и детей первых месяцев жизни легче возникают грыжи. Окончательное формирование пахового канала происходит к 3 годам.
В связи с высоким положением мочевого пузыря отсутствует надпузырная ямка. Срединная пупочная связка короткая и толстая. Складка брюшины, обусловленная нижней надчревной артерией (латеральная пупочная складка) развита слабо, поэтому граница между латеральной и медиальной паховыми ямками выражена нерезко. Медиальная пупочная складка, образованная за счет пупочной артерии отчетливая.
Мышцы головы (жевательные и мимические) у новорожденных развиты слабо. Среди мимических мышц исключение составляют лишь круговая мышца рта и щечная мышца, обеспечивающие акт сосания. Сухожильный шлем развит недостаточно и очень рыхло соединяется с надкостницей, что способствует образованию гематом во время родов. Жевательные мышцы становятся толще и сильнее в период прорезывания зубов (особенно коренных). В этот период появляется сравнительно большое количество жировой клетчатки между листками височной фасции, над скуловой дугой, а также кнаружи от щечной мышцы (жировой комок Биша), что придает лицу детей первых месяцев жизни округлые очертания.
Мышцы шеи и их сухожильные части у новорожденных развиты слабо. Переднее и заднее брюшки двубрюшной мышцы лежат горизонтально по прямой линии, что связано с положением на одном уровне шиловидного отростка и тела подъязычной кости. Грудино-ключично-сосковая мышца слабая, ее функция проявляется в 2-3 месяца, когда ребенок начинает держать голову. Пластинки шейных фасций у новорожденных рыхлые, тонкие, в межфасциальных пространствах мало рыхлой соединительной ткани, ее количество увеличивается к 6-7 годам. Шея у ребенка относительно короткая вследствие высокого стояния грудной клетки, поэтому у детей до 2-3 лет треугольники шеи расположены выше в связи с чем отличается ориентация сосудисто-нервных образований шеи. Топографически образования шеи достигают положения, свойственного взрослым, к 15 годам, а окончательное формирование мышц шеи происходит к 20 годам.
Мышцы конечностей у новорожденного развиты слабо. В связи с большей длиной сократительной (контрактильной) части мышц (мышечное брюшко значительно длиннее сухожильной части) объем конечностей, особенно в области предплечья и голени, почти одинаков в проксимальном и дистальном отделах, что придает этим отделам конечностей цилиндрическую форму. У взрослых в нижней трети предплечья и голени расположены только сухожилия мышц и поэтому предплечье и голень имеют конусовидную форму. Глубокие мышцы конечностей дифференцированы нечетко и представлены у новорожденных общими мышечными пластами. Мышцы верхних конечностей у новорожденных составляют 27% всей мышечной массы, нижней - 38% (у взрослых соответственно 28% и 54%). Мышцы верхних и нижних конечностей интенсивно начинают развиваться в 5-6 лет, а затем в период полового созревания, причем в первую очередь дифференцируются мышцы дистальных отделов - мышцы кисти и стопы.
Костно-фиброзные каналы и синовиальные влагалища у новорожденных сформированы, но синовиальное влагалище мизинца не сообщается с общим синовиальным мешком запястья (эта связь устанавливается в течение первого года жизни).
Мышечная и сосудистая лакуны бедра у новорожденных широкие, расположены более вертикально, чем у взрослых, в связи с воронкообразной формой таза. Овальная ямка широкая, расположена высоко, непосредственно под лакунарной связкой, которая хорошо развита у новорожденных.
Аномалии и варианты мышечной системы проявляются в появлении дополнительных мышц, различной их топографии, вариантах начала и прикрепления, особенностей соотношения частей мышц.
Дополнительные мышцы встречаются как атавизмы (развитие ушных мышц, чрезмерное развитие платизмы и т.д.).
Топографические особенности проявляются в том, что иногда соседние мышцы частично или полностью сливаются друг с другом, например, длинная и короткая лучевые разгибатели, короткая головка двуглавой мышцы плеча и клювовидно-плечевая мышца, мышечные брюшки больше- и малоберцовой мышц.
Значительной вариабельности подвержена форма мышц. Различную форму очень часто имеет подключичная мышца, квадратный пронатор, мышцы ладони и др.
Чаще всего встречаются варианты начала и прикрепления мышц, они могут начинаться на большей или меньшей поверхности, например, ягодичные мышцы, прямая мышца живота. Встречаются добавочные точки начала и прикрепления, например, малая грудная мышца может прикрепляться не к клювовидному отростку, а к акромиону или к буграм плечевой кости.
В некоторых случаях происходит атипичное обособление частей мышц, например, полное обособление грудинной и ключичной частей грудино-ключично-сосковой мышцы, обособление реберно-грудинной и ключичной частей большой грудной мышцы, появление дополнительных или редукция сухожильных перемычек прямой мышцы и др.
В редких случаях может наблюдаться врожденная полная или частичная аплазия целых групп мышц.
Пищеварительная система
Пищеварительный канал зародыша закладывается в виде первичной кишечной трубки, которая в эмбриональном периоде подразделяется на полость рта, глотку, пищевод, желудок
кишечник. В эмбриогенезе происходит дифференцировка структурных элементов в стенках пищеварительного канала и взвиваются пищеварительные железы.
Пищеварительная система начинает функционировать во внутриутробном периоде. На 4-м месяце в кишечнике плода появляется зеленоватое содержимое - меконий; он состоит из отпавших эпителиальных клеток, слизи, желчи и веществ, содержащихся в амниотической жидкости, которую заглатывает плод. С этого же времени в кишечнике находят пищеварительные ферменты.
К концу внутриутробного периода пищеварительная система достигает той степени развития, когда она может обеспечить жизненно важные функции новорожденного. Наиболее дифференцированными оказываются структуры, которые обеспечивают грудное вскармливание ребенка, и прежде всего акт сосания. Изменения пищеварительных органов после рождения в значительной степени обусловлены составом и количеством пищи, которая потребляется в различные возрастные периоды. Пища является важным формообразующим фактором в индивидуальном развитии пищеварительной системы (С. Н. Касаткин).
Полость рта у новорожденных небольших размеров, короткая, широкая и низкая, расположена близко к глазнице. Губы толстые, слизистая их тонкая, покрыта сосочками, на внутренней поверхности имеются поперечные валики. Верхняя губа по средней линии относительно толстая, она имеет бугорок, который сохраняется в течение нескольких недель после рождения. Нижняя губа выдается вперед. Переходная кайма губ у новорожденных узкая, поэтому, когда рот закрыт, снаружи видна слизистая оболочка. На поверхности слизистой губ имеются ворсинки, которые помогают удерживать сосок. В толще губ хорошо развиты мышцы, с помощью которых ребенок захватывает и сжимает сосок. Указанные черты строения губ сохраняются на протяжении грудного возраста; при искусственном вскармливании ребенка они сглаживаются быстрее, чем при кормлении грудью.
Щеки новорожденных и детей раннего возраста выпуклые. Их форма зависит от жирового тела щеки, которое лежит на щечной мышце. После четырех лет передняя часть жирового тела атрофируется, а задняя его часть заходит за жевательную мышцу. При сосании жировое тело препятствует втягиванию слизистой щеки в полость рта, где создается отрицательное давление.
Слизистая оболочка щек и губ у новорожденных и грудных детей подвижная и очень тонкая, она мало увлажняется слюной, и поэтому ее легко повредить при вытирании рта после сосания. Слизистая преддверия рта образует ряд складок.. Хорошо выражены уздечки губ.
До появления зубов альвеолярные дуги верхней и нижней челюстей не смыкаются, и в щель между ними вдается слизистая щеки. На свободном крае десны на уровне резцов клыков находятся подвижные складки слизистой, которые принимают участие в акте сосания преддверие рта ограничено от полости рта так называемым десневым краем (у взрослого - альвеолярными отростками).
Твердое нёбо у новорожденных короткое и широкое, сводчатость его выражена слабо. Лишь после года длина твердого нёба начинает превышать его ширину. В задней части твердого нёба до 3-летнего возраста располагаются беловатые скопления эпителиальных клеток, так называемые "эпителиальные жемчужины".
Мягкое нёбо у новорожденных относительно широкое и короткое, расположено горизонтально, почти на уровне свода глотки. Однако, небная занавеска не касается задней стенки глотки. Язычок наклонен мало, иногда он раздвоен, что может указывать на скрытую расщелину нёба. На слизистой нёба до 2-3 лет можно видеть "эпителиальные жемчужины".
Железы рта - губные, щечные, околомолярные - анатомически сформированы, но до четырех месяцев функционируют слабо, так как ребенок получает жидкую пищу. С четырех месяцев усиливается секреция слюнных желез (непроизвольное слюнотечение). Большие слюнные железы - околоушная, поднижнечелюстная и подъязычная - по своей топографии и строению в детском возрасте мало отличаются от желез взрослого человека. Для новорожденных и детей раннего возраста характерны слабое развитие соединительнотканной стромы и богатая васкуляризация желез. Вес околоушной, поднижнечелюстной и подъязычной желез составляет у новорожденного соответственно: 1,8 г., 0,84 г., и 0,4 г. К 3 месяцам вес желез удваивается и к 2 годам возрастает в 5--6 раз, после чего интенсивность роста снижается.
Околоушной проток в раннем детстве открывается на слизистой щеки кзади от 2-го моляра; с появлением постоянных зубов его устье локализуется на уровне 1-го моляра, у взрослых обычно смещается ко 2-му моляру. Диаметр устья протока составляет у новорожденных 0,25 мм, у взрослых 1 мм.
Ход околоушного протока у новорожденных и детей, как правило, дугообразный, реже прямой (X. Фишер).
Поднижнечелюстной проток и протоки подъязычной железы аналогичны таковым у взрослых.
Зубы, являясь органами пищеварительной системы, вместе с тем играют большую роль в артикуляции речи. Состояние зубов является одним из важных показателей физического развития и здоровья ребенка.
Зачатки всех молочных зубов и большей части постоянных, кроме больших коренных (моляров), образуются во внутриутробном периоде; во второй его половине происходит обызвествление коронок молочных зубов. После рождения обызвествление коронок завершается и вслед за этим обызвествляются корни зубов.
Зачатки постоянных зубов начинают обызвествляться в первые два месяца после рождения. Сначала это происходит у 1-х моляров, затем у остальных зубов. В три года остаются необызвествленными 2-й и 3-й большие коренные зубы. Развитие корней постоянных зубов заканчивается к 10-15 годам, и только корни 3-х моляров обызвествляются позже.
Прорезывание молочных зубов начинается на 6-7-м месяцах с нижних медиальных резцов и складывается из нескольких этапов. Вначале рассасывается передняя стенка альвеолы. Затем происходит атрофия слизистой десны над коронкой, эпителий натягивается, и десна прободается растущим зубом. После (выхождения коронки верхнее отверстие альвеолы суживается и плотно охватывает шейку зуба, приостанавливая его продвижение. Сама альвеола приспосабливается к форме корня. По мере прорезывания зуба формируется периодонт.
Формула молочных зубов: 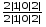 , (2 - резца, 1 - клык, малые коренные - 0, большие коренные - 2).
, (2 - резца, 1 - клык, малые коренные - 0, большие коренные - 2).
Прорезывание молочных зубов заканчивается в 20-24 месяца. Наблюдается прорезывание зубов в более ранние сроки, начиная с 3-4-х месяцев, или, напротив, запоздалое прорезывание после года. В последнем случае нужно думать о нарушении развития или заболевании ребенка.
Прорезывание постоянных зубов начинается в 7-12 лет (период второго детства). Раньше всех обычно появляется 1-й нижний моляр, вслед за ним прорезывается 1-й верхний моляр. Процесс прорезывания постоянных и молочных зубов в принципе сходен. Развивающиеся постоянные зубы перемещаются под корни молочных. Последние подвергаются резорбции и в конце концов разрушаются, после чего коронки молочных зубов выпадают, открывая путь постоянным. Молочные резцы и клыки сменяются одноименными постоянными зубами. На месте молочных моляров вырастают постоянные премоляры, а постоянные большие коренные зубы прорезаются позади молочных.
Порядок прорезывания верхних и нижних постоянных зубов несколько различается:
Формула постоянных зубов: 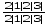 , (2 - резца, 1- клык, 2 - малых коренных, 3 - больших коренных).
, (2 - резца, 1- клык, 2 - малых коренных, 3 - больших коренных).
Время прорезывания постоянных зубов индивидуально сильно варьирует. Смена зубов осуществляется на протяжении всего второго детства и в подростковом периоде, а 3-й моляры (зубы мудрости) прорезываются после 17 лет. Примерно в 1/3 случаев закладки последних моляров вообще не происходит.
Количество постоянных зубов характеризует зубной возраст ребенка. По темпам прорезывания зубов девочки заметно опережают мальчиков. Индивидуальные колебания числа зубов в II-12 лет составляют 12-28. Эти различия связаны как с наследственностью, так и с внешними влияниями. Раннее удаление молочных зубов сказывается на прорезывании .постоянных, и они могут отклоняться от правильного положения. В последние десятилетия в связи с акселерацией отмечается более раннее прорезывание постоянных зубов.
Развитие и прорезывание зубов оказывает влияние на полость рта и соседние органы. Уже на первом году жизни вследствие развития альвеолярных отростков увеличивается высота верхней и нижней челюстей. Это приводит к возрастанию вертикального размера полости рта и всего лица. Развитие постоянных зубов способствует росту челюстей и лица в сагиттальном направлении, благодаря чему формируется лицевой профиль. После 15 лет, когда завершается в основном прорезывание постоянных зубов, рост лица в сагиттальном направлении и в высоту значительно уменьшается.
Язык у новорожденных короткий, широкий и толстый, целиком заполняет полость рта. Его верхушка располагается в промежутке, образованном бугорками резцов, а боковые края соприкасаются со слизистой щек, вдающейся в полость рта. Слизистая языка имеет все виды сосочков, несущих многочисленные вкусовые почки. С возрастом число вкусовых почек уменьшается.
Нёбные миндалины у новорожденных малы, они не заполняют всей миндаликовой ямки, вследствие чего над миндалиной образуется надминдаликовая ямка. Передненижняя часть нёбной миндалины покрыта треугольной складкой слизистой, которая бывает выражена до 3-летнего возраста. Поверхность миндалин у маленьких детей относительно ровная, крипты немногочисленны и неглубоки. Рост миндалин происходит неравномерно. Наиболее быстрый рост отмечается до года, а также в возрасте 4-6 лет, затем отмечается более медленный рост до 10 лет, после чего миндалины почти не увеличиваются.
Глотка у новорожденных относительно шире, но короче, чем у взрослых. Свод глотки почти не выражен. Глотка переходит в пищевод на уровне 3-4-го шейных позвонков, к концу периода второго детства (11-12 лет) она опускается до 5-6 шейных позвонков, а в подростковом периоде соответствует 6 шейному позвонку.
Носовая часть глотки имеет большой сагиттальный размер и малую высоту соответственно слабому развитию полости носа. Свод глотки новорожденных уплощен, хоаны тупые. Значительный рост носовой части глотки в высоту происходит в первом детстве и в еще большей степени в подростковом периоде. Угол между продольной осью носовой части и мягким нёбом увеличивается от 25-30° у новорожденного, до 40—45° — у взрослого. Глоточное отверстие слуховой тру бы находится у новорожденного очень близко к мягкому нёбу и на расстоянии 4—5 см от ноздрей, отверстия зияют, трубный валик выражен слабо (возможность проникновения инфекции в среднее ухо). Сама труба имеет горизонтальное направление, что облегчает ее катетеризацию че рез полость носа. После 2-4 лет отверстие располагается выше и более кзади, а к 12-14 годам оно лежит в обычном для взрослого положении. У отверстия трубы располагается трубная миндалина, при гипертрофии которой отверстие сдавливает ся и наступает снижение слуха. Глоточная миндалина у но ворожденного развита слабо, на 1-м году жизни она увели чивается и при гипертрофии может закрывать хоаны. Рост миндалины продолжается в периоды первого и второго дет ства, а затем она подвергается атрофии. Глоточная, трубные, нёбные, язычная миндалины образуют глоточное кольцо лимфоидных образований, которое окружает начало пищевого и дыхательного путей. Лимфоидные образования имеют важное значение для выработки иммунитета. Этим объясняется, по чему миндалины слабо развиты у новорожденных, которые обладают естественным иммунитетом, передаваемым от ма тери, и быстро растут в первые годы жизни, когда усиливает ся контакт с инфекционными агентами и происходит станов ление иммунитета. К наступлению половой зрелости рост миндалин прекращается.
Ротовая часть глотки расположена у новорожденных вы ше, чем у взрослых, на уровне 1—2-го шейных позвонков, гортанная часть глотки соответствует 2—3-му шейным по звонкам. Глоточные железы вырабатывают только слизистый секрет, после года в них появляются серозные элементы.
Пищевод у новорожденных имеет длину II—16 см, к 1 го ду увеличивается до 18 см, к 3 годам достигает 21 см, у взрос лых 25 см. Практически важно знать расстояние от альвео лярных (зубных) дуг до входа в желудок; этот размер со ставляет у новорожденных 16—20 см, в раннем детстве 22— 25 см, в первом периоде детства 26—29 см, во втором детст ве 27—34 см, у взрослых 40—42 см. На такое расстояние, прибавив к нему 3,5 см, нужно продвигать зонд, чтобы он лопал в желудок.
У новорожденных отмечается более высокое начало пище вода — на уровне хряща между 3-м и 4-м шейными позвонка ми, а конец - на уровне 9 - 10 грудных позвонков. В возрасте 2 лет верхняя граница пищевода опускается до 4—5-го позвонков, а к 12 годам устанавливается на том же уровне, как у взрослого, т. е. на высоте 6—7-го шейных позвонков. Нижний конец пищевода практически во всех возрастных груп пах соответствует 10—11-му грудным позвонкам. Форма пищевода у новорожденных воронкообразная со слабовыраженным сужением в шейной части на уровне перстневидного хряща и на месте пересечения пищевода левым бронхом. Сагиттальные изгибы практически отсутствуют. Выявляются сужения пищевода в период раннего детства (1 - 3 года). Диаметр просвета пищевода на уровне суже ний составляет у новорожденных 4—9 мм, в раннем детстве 12—15 мм, во втором периоде детства он достигает 13— 18 мм.
До второго детства пищевод рыхло соединен с окружаю щими органами и легко смещается. Нижний грудной отдел фиксируется прочнее (межплевральной связкой). В наддиафрагмальный участок вплетаются волокна верхней диафрагмальной фасции. Слизистая оболочка его очень нежна, имеет многочисленные разветвленные трубча тые железы. Мышечная оболочка пищевода развита слабо, волокна циркулярного слоя распределены равномерно, но недостаточно развиты, что может способствовать срыгиванию, мышечные волокна продольного слоя в шейном отделе и верхней трети грудного - в основном сосредоточены сзади.
Желудок у новорожденного заполнен меконием. После вы деления мекония стенки органа спадаются, и он становится цилиндрическим в виду слабой выраженности малой и большой кривизны, а также дна желудка; пилорическая часть относительно большая. Граница между пилорическим каналом и преддверием привратника только намечается. В грудном возрасте вход в желудок широ кий, поэтому у маленьких детей часто бывает срыгивание.
Топография желудка у новорожденных и в грудном воз расте характеризуется тем, что орган расположен высоко в надчревье, большая часть его прикрыта печенью и не сопри касается с брюшной стенкой. Задняя поверхность прилежит к поясничному отделу диафрагмы, левому надпочечнику и поджелудочной железе; снизу от желудка лежит поперечная ободочная кишка, слева - селезенка. В этом периоде уже отмечают ся индивидуальные различия положения желудка: у одних детей он расположен вертикально, у других занимает более поперечное положение. В возрасте 2—3 лет желудок снова располагается более вертикально. После 7—8 лет форма и топография желудка соответствуют таковым у взрослых.
Физиологическая емкость желудка новорожденного не пре вышает 7 см3, за первые сутки она удваивается, а к концу периода новорожденности возрастает в 11 раз и становится равной 80 см3.
Стенки желудка ко времени рождения не вполне дифференцированны. Слизистая оболочка образует немногочислен ные складки. Поверхность слизистой составляет 40—50 см2; в постнатальной жизни она увеличивается до 750 см2, т. е. в 15—20 раз. Число желудочных ямочек, в которые открыва ются железы, у новорожденного равно 200 тысячам, у взрос лых возрастает до 5 миллионов. Желудочные железы до 2,5 лет не вырабатывают соляной кислоты. Мышечная обо лочка желудка у новорожденных образована преимущест венно круговыми волокнами. Хорошо выражен сфинктер при вратника. У новорожденных наблюдается иногда судорожное сокращение привратника — пилороспазм. При этом приврат ник гипертрофируется. Сильно выраженный пилороспазм при водит к частой рвоте, истощению ребенка и требует хирурги ческого вмешательства.
Тонкая кишка у новорожденных и детей раннего возраста относительно длиннее, чем у взрослых, что связано с боль шой потребностью детского организма в питании. По данным Б. С. Лебедь, длина тонкой кишки у новорожденного состав ляет около 3 м и относится к длине тела как 5,4:1. На 1-м году жизни продолжается быстрый рост тонкой кишки, и ее отношение к длине тела достигает 5,7: 1. Интенсивное раз витие тонкой кишки продолжается до трех лет, после чего рост ее замедляется. Новое ускорение роста органа происхо дит между 10 и 15 годами.
Двенадцатиперстная кишка имеет у новорожденного дли ну 7,5—10 см. Ее начальная и конечная части лежат на уров не 11 - 12-ых поясничных позвонков (у взрослых - на уровне 12-го грудного и 1-го поясничного позвонков. Форма кишки чаще всего коль цевидная, изгибы слабо выражены и формируются после шести месяцев. Положение кишки зависит от наполнения же лудка: при пустом желудке она располагается поперечно, при наполненном желудке поворачивается, приближаясь к сагит тальной плоскости. С возрастом происходит смещение ниж ней границы двенадцатиперстной кишки до 2-го поясничного позвонка в 7 лет и 3-го поясничного позвонка в 12 лет. Фор ма кишки по мере ее роста становится более изменчивой.
Тощая и подвздошная кишки составляют около 4/5 длины всего пищеварительного тракта. У новорожденных они зани мают более ограниченное пространство, так как верхняя по ловина брюшной полости занята печенью, а в нижний ее от дел выступают тазовые органы. Концевой отдел подвздошной кишки новорожденных располагается на уровне 4-го поясничного позвонка (у взрослых - в правой подвздошной области). Брыжейка тонкой кишки у новорожденных и детей раннего возраста короткая и петли кишок располагаются относительно высоко. С удлинением брыжейки и опусканием тазовых внутренностей тонкая киш ка перемещается в подчревье.
Строение стенок тонкой кишки у новорожденных харак теризуется тем, что складки и железы слизистой оболочки развиты слабо, наблюдаются многочисленные ворсинки. Круговые складки имеются только в началь ной части тощей кишки и отсутствуют в подвздошной кишке. Мышечная оболочка до шести месяцев имеет такую же толщу, как и слизистая оболочка, тогда как в последующие возрастные периоды она толще слизистой оболочки. Интенсивное развитие кишки отмечается до 3-х лет, далее наступает замедление роста, а между 10 - 15 годами вновь усиливается.
Печень во внутриутробном периоде занимает 2/3 брюшной полости (у взрослых - 1/3). Относительный вес ее у новорожден ного составляет 4,5—5% веса тела. В постнатальном перио де относительный вес печени уменьшается в два раза. Увели чение абсолютного веса органа продолжается до 21—30 лет.
Верхняя граница правой доли печени у новорожденного находится на уровне 5-го ребра по средне-ключичной линии, левая доля пересекает левую средне-ключичную линию на уровне 6-7 ребра. Благодаря сильному развитию левой доли печень более симметрична, чем у взрослых, и на большом протяжении со прикасается с диафрагмой, оттесняя от нее другие органы. Нижняя граница печени после рождения выступает из-под реберной дуги по правой сосковой линии на 2—3 см. Край пе чени может прощупываться на уровне пупка или подвздош ного гребня. В возрасте 1 года печень выступает из-под ре берной дуги на 1 см, к 6—7 годам нижний край печени уже не выходит из подреберья. Одновременно происходит умень шение левой доли, в результате чего желудок входит в про межуток, образованный печенью и селезенкой, вступая в боль ший контакт с диафрагмой. В детском возрасте печень под вижна, так как ее задняя поверхность на большем протяже нии покрыта брюшиной.
Желчный пузырь у новорожденных имеет веретенообраз ную или цилиндрическую форму. Дно его не выступает из-под края печени, и сам пузырь бывает покрыт тонким слоем печеночной ткани. В течение 1-го года жизни желчный пу зырь становится грушевидным, длина и ширина его в раннем детском возрасте увеличивается наполовину, а в первом пе риоде детства удваивается. Проецируется желчный пузырь новорожденных на переднюю брюшную стенку ниже реберной дуги на 2 см вправо от передней срединной линии тела, его мышечная оболочка развита слабо.
Поджелудочная железа лежит у новорожденного в забрюшинном пространстве на уровне 9—12-го грудных позвонков и обладает большей подвижностью, чем у взрослого. Железа имеет длину 4—6 см и весит 2,8 г. В первые 2 месяца железа растет медленно, затем рост ее ускоряется, и в 6 месяцев вес железы удваивается. В возрасте 1—2 лет железа весит 13,5 г, в 2—4 года 19,4 г . Такой быстрый рост обусловлен изменением пищевого режима ребенка в этом периоде. Головка невелика, тело и хвост относительно длинные. Головка проецируется на уровне 11 - 12-го грудных позвонков, прилежит только к нисходящей части двенадцатиперстной кишки, а от верхнего и нижнего отделов отделена слоем клетчатки. Взаимоотношение поджелудочной железы с соседними органами, характерные для взрослого, устанавливаются к концу 1-го года жизни.
Хорошо выражена дольчатость. Эндокринная часть поджелудочной железы представлена панкреатическими островками, которые образуются на 3-м месяце плодного периода. У новорожденного имеется 120 тысяч островков, на них приходится 3,5% объема подже лудочной железы. В постнатальном периоде количество ост ровков возрастает до 800 тысяч, а после 25 лет количество и относительный объем островков начинают уменьшаться.
Толстая кишка в плодном периоде растет медленнее тон кой кишки, у новорожденного ее длина составляет 66 см; от ношение между длиной тонкой и толстой кишок равно 4,5 : 1. До 3 лет обе части кишечника растут одинаково интенсивно, .но в последующие периоды толстую кишку характеризует более быстрый рост, и у взрослых отношение между двумя от делами кишечника составляет 4,3 : 1. Гаустра ленты и сальниковые отростки отсутствуют (гаустра и ленты появляются на 6-м месяце, жировые отростки - на втором году жизни).
Слепая кишка у новорожденных конусовидной или ворон кообразной формы, подвижна, иногда обладает брыжейкой Обычно она располагается над подвздошным гребнем и в те чение 1-го года опускается в правую подвздошную ямку. Чер веобразный отросток у новорожденных имеет длину от 2 до 8 см, основание его воронкообразно расширено, в слизистой оболочке имеется значительное количество лимфоидных фолликул, наибольшее развитие которых отмечается в 10-14 лет. Сфинктер илеоцекального клапана (Баугиниевой заслонки) развит слабо. Обычный для взрослого человека вид и строение слепая кишка принимает к концу периода первого детства (7 лет). В правую подвздошную ямку опускается к 7 - 14 годам. В зависимости от положения слепой кишки он может граничить с печенью, правой почкой, мочеточником. У дево чек червеобразный отросток иногда опускается к правому яичнику. Рост червеобразного отростка происходит быстро в течение 1-го года жизни, а затем замедляется.
Ободочная кишка у новорожденных и в грудном возрасте имеет обычно подковообразную форму, изгибы ее мало вы ражены. Восходящая кишка короче, чем нисходящая. Попе речная ободочная кишка имеет короткую брыжейку и мало подвижна. В первые 1—1'/2 года брыжейка поперечной кишки удлиняется в 3—4 раза. Уже в раннем детском возрасте на блюдаются различия в длине и положении этого отдела тол стой кишки: он может располагаться поперечно, идти в косом восходящем направлении и провисать в виде буквы V.
Сигмовидная ободочная кишка обладает у новорожденных длинной брыжейкой; петли ее могут располагаться в различ ных областях живота. В, первые годы жизни кишка распола гается высоко. После пяти лет она в значительной своей час ти опускается в полость малого таза. Длина кишки составля ет у новорожденных 20 см, у 5-летних детей 30 см, у 10-лет них около 40 см. Брыжейка сигмовидной кишки в постнатальном периоде относительно укорачивается, и кишка становится более фиксированной. Особенности сигмовидной кишки у де тей играют определенную роль в патологии, благоприятствуя запорам, перекручиванию кишки и т. п.
Прямая кишка у новорожденных относительно длинная; ее изгибы слабо выражены, стенки тонки, кишка наполнена меконием и занимает почти всю полость малого таза. На протя жении 1-го года формируется ампула прямой кишки, степень развития которой индивидуально варьирует. Складки слизистой оболочки у новорожденных сглажены, крипты неглубоки, мышечная оболочка слабо развита (выявляется только продольный слой). В раннем дет ском возрасте слизистая оболочка прямой кишки слабо фиксирована, что создает предпосылки к ее выпадению при повышении внутрибрюшного давления, сильном напряжении брюшного пресса при каш ле, натуживании и т. п.
Брюшная полость у новорожденных и в первые годы жиз ни относительно велика соответственно сильному развитию печени и тонких кишок. По мере роста ребенка в большей степени увеличивается объем грудной полости, а брюшная полость относительно уменьшается. Пространственные отно шения органов изменяются вследствие их неравномерного роста, о чем уже говорилось выше.
Брюшина и ее образования у новорожденных и детей ран него возраста очень тонки, в брыжейках и связках брюшины просвечивают сосуды. Большой сальник короток и не содер жит жировых отложений. К 2-3 годам он увеличивается в размерах и достигает уровня пупка, к концу периода первого детства (6-7 лет) почти полностью покрывает петли тонкой кишки, в нем появляется жировая ткань, но сильное ее образование происходит лишь в период полового созревания. Сальниковое отверстие у новорожденных и детей раннего возраста относительно больших размеров. Жировая клетчатка за брюшиной и между листками связок отсутствует, поэтому органы легко смещаются (завороты). К 6-7 годам (конец периода первого детства) связки и листки брюшины уплотняются, увеличивается количество жировой клетчатки. В юношеском периоде в брюшной полости устанавлива ются отношения, характерные для взрослого организма.
Дыхательная система
Органы дыхательной системы до рождения не функцио нируют, однако структуры, обеспечивающие газообмен в лег ких, дифференцируются к 6—7 месяцам плодного периода, и у недоношенного ребенка этого возраста функция дыхатель ных органов достаточна для поддержания жизни.
Наружный нос новорожденных короткий с широкими небольшими крыльями, сплющен. Спинка и верхушка носа недоразвиты в связи с недостаточным развитием лицевого черепа. Ноздри новорожденных открыты больше кпереди, а с возрастом принимают горизонтальное положение. Так как сосудистое сплетение развито слабо, а ноздри направлены кпереди, струя воздуха имеет более прямой ход - предпосылки к переохлаждению верхних дыхательных путей. Постоянная форма носа устанавливается в пубертатном периоде.
Полость носа у новорожденных низкая, широкая и отно сительно длинная, ее высота увеличивается в течение 1-го го да жизни наполовину, к 7 годам в 2 раза, к 20 годам в 2,5— 3 раза. Носовые раковины дифференцированны, но нижний носовой ход до 6-ти месяцев отсутствует, так как нижняя раковина касается дна полости носа. Он формируется окончательно к 14 - 15-ти годам. Околоносовые пазухи отсутствуют, кроме верхнечелюстной, которая приобретает свойственные ей черты только к 8 - 9-ти годам. Лобная и клиновидная пазухи, а также ячейки решетчатой кости появляются на первом году жизни. Окончательное формирование этих образований и функционирование носослезного канала наблюдается к 3 - летнему возрасту. Придаточные полости носа при рождении находятся в зачаточном состоянии. Носослезный канал начинает полностью функционировать на 3 году. Слизистая оболочка по лости носа у новорожденных очень нежная и богата кровенос ными сосудами, но слабо развито пещеристое венозное сплетение, поэтому у новорожденных редки носовые кровотечения. При рождении полость носа заполнена жид костью и слизью.
Гортань занимает у новорожденных более высокое место, чем у взрослых; ее верхняя граница соответствует 2-му, а нижняя граница 4-му шейным позвонкам. Форма гортани у новорожденных воронкообразная, хрящи тонкие, эластические, надгортанник на ходится на уровне нижнего края атланта и соприкасается с язычком, что позволяет ребенку одновременно сосать и дышать. К 7 годам гортань опускается на один позвонок, а в 13 лет достигает своего окончательного положения т.е. на уровне 4—6-го шейных позвонков. Вход в гортань широкий, преддверие короткое, голосовая щель располагается высоко. Голосовые складки толстые и короткие. Желудочки гортани неглубокие, голосовая щель узкая. Голосовые мышцы развиты слабо. Слизистая оболочка тонкая, богата кровеносными и лимфатическими сосудами (возможен отек голосовых складок при воспалительных процессах). Гортань отклонена назад от продольной оси, в результате чего образуется угол с трахеей, открытый в сторону позвоночника (учитывать при интубации). Длина и ширина гортани у новорожденных равны 2 см, выступ гортани отсутствует, полость гортани короткая, голосовые связки имеют в длину 4-4,5 мм. В 3-летнем возрасте появляются половые разли чия гортани, у мальчиков она становится длиннее и шире, щитовидный хрящ начинает сильнее выступать вперед, чем у девочек. Особенно быстрый рост гортани происходит у маль чиков в подростковом периоде. С 12 до 17 лет длина голосо вых связок увеличивается в полтора раза и после 17 лет еще на 1/3. В этот период происходит мутация голоса, свя занная с перестройкой механизма голосообразования. У де вочек гортань растет медленно и голосовые складки раньше достигают окончательной длины, поэтому мутация голоса у них обычно незаметна.
Трахея новорожденных имеет длину 3,5 - 4,5 см, расположена высоко (между 4-м шейным и 3-м грудным позвонками). Хрящи эластичные. Перепончатая часть широкая. Трахея фиксирована слабо, легко смещается. Верхняя часть шейного отдела прикрыта перешейком щитовидной железы до 5 - 8 кольца трахеи, поэтому возможна только нижняя трахеостомия. Бифуркация трахеи лежит на уровне 3 грудного позвонка, к 7-ми годам - на уровне 4-го грудного позвонка. Правый бронх является непосредственным продолжением трахеи, что обуславливает попадание в него инородных тел у детей. Левый же бронх длиннее и уже, т.е. вентиляция легких затруднена и, следствием этого, левосторонняя пневмония возникает чаще. Трахея и главные бронхи растут интенсивно в течение первых 6-ти месяцев жизни и в период полового созревания (в 12-15 лет).
Легкие не дышавшего ребенка находятся в спавшемся со стоянии, их удельный вес больше единицы, и они тонут в во де. На этом основан судебно-медицинский тест, позволяющий судить о мертворожденности ребенка. Передние границы не дышавших легких отклоняются латерально до среднеключичной ли нии. Правое легкое имеет по переднему краю обширную вы резку, соответствующую вилочковой железе. В левом легком образуются две вырезки — выше вилочковая, ниже сердеч ная. Нижний край легкого целиком заходит в реберно-диафрагмальный синус плевры и проецируется по средней подмышеч ной линии на уровне 7—8-го ребер, по лопаточной линии на уровне 9—10-го ребер. Когда ребенок начинает дышать, лег кие расправляются. Их передние края смещаются к средней линии и оттесняют в глубину органы средостения, в первую очередь вилочковую железу. Передние края обоих легких в раннем возрасте соприкасаются или даже заходят один за другой. Верхушка легких новорожденных проецируется на уровне 1-го ребра, нижняя граница - на 5-е ребро по среднеключичной линии, 6-е ребро - по передней подмышечной линии, 8-е ребро по задней подмышечной линии, 9-е ребро - по лопаточной линии, 10-е ребро по околопозвоночной линии (у взрослых соответственно - 6,7,8,9,10,11).
Вес легких равен у новорожденных 66 г. Относительная плотность легких у плода равна 1,042—1,092, после рождения по мере заполнения легких воздухом она снижается. Вес легких до 3 лет возрастает почти в 5 раз, затем нараста ние веса снижается и вновь увеличивается в подростковом периоде. Во все возрастные периоды правое легкое превыша ет левое по объему и весу на 1/6 - 1/7. Жизненная емкость лег ких составляет у новорожденных 0,15 л, к 5 годам она увели чивается в 5 раз, к 10 годам в 10 раз, в 20 лет превышает первоначальную величину в 20—30 раз — 3,3 л у женщин и 4,3 л у мужчин. Расправление альвеолярных отделов происходит в первые часы жизни, но в течение нескольких дней сохраняются участки так называемого «физиологического (эмбриологического) ателектаза», следствием чего могут быть застойные явления и пневмонии.
Строение легких новорожденного характеризуется силь ным развитием соединительнотканного остова, благодаря че му границы между сегментами и дольками хорошо выраже ны. Сегментарные и субсегментарные бронхи формируются в первой половине внутриутробного периода. Ацинусы не вполне дифференцированны, до четырех лет в них продолжа ется образование новых альвеолярных ходов.
Размеры альвеол с возрастом увеличиваются. У новорож денного диаметр альвеолы составляет 0,05 мм, у ребенка 8 лет 0,2 мм, у взрослого 0,25—0,3 мм. Увеличение дыхатель ной поверхности легкого после рождения до 8 лет происходит в основном за счет увеличения количества альвеол, а пос ле 8 лет за счет увеличения их линейных размеров. Дыха тельная поверхность составляет у ребенка 8 лет 40 м2, у взрослых 70—80 м2. Общая поверхность кровеносных капил ляров составляет также 70 м2, т. е. контакт капилляров с аль веолами осуществляется почти по всей их поверхности.
Плевра новорожденных тонкая, рыхло связана с внутригрудной фасцией и легко смещается при дыхательных экскурсиях. Верхний межплевральный треугольник относительно широкий. Купол плевры поднимается на 0,5 см выше 1-го ребра; нижняя граница соответствует 6-му ребру по среднеключичной линии, 8-му ребру - по средней подмышечной линии, 11-му ребру по околопозвоночной линии (у взрослых соответственно - 7-му, 9-му, 12-му ребрам). Синусы плевры глубокие.
Средостение новорожденных относительно больших размеров, оно короткое и широкое. Значительная ширина в верхнем отделе связана с хорошо развитой вилочковой железой. Верхняя граница средостения лежит горизонтально в плоскости верхнего грудного отверстия, т.к. рукоятка грудины стоит высоко. Нижняя граница - более выпуклая в связи с высоким стоянием диафрагмы. Передне-задние размеры относительно большие: передняя граница представлена грудиной, угол между рукояткой и телом отсутствует, задняя - образована позвоночником, в котором еще не выражен грудной кифоз.
Слабое развитие клетчатки и фиксирующего аппарата приводит к тому, что органы средостения легко смещаются, поэтому скопление выпотов в плевральной полости, приводящие к смещению сердца и сосудов, могут вызвать расстройство кровообращения.
Мочевая система
Почки у новорожденного короткие и толстые, сильнее, чем у взрослого, выступают в брюшную полость. На поверхности почек видны борозды, соответствующие границам между их долями. Дольчатость почек сохраняется до 2—3 лет. Левая почка у новорожденных несколько больше правой, вес ее со ставляет 13—15 г, тогда как вес правой почки равен II—12 г. Средний вес обеих почек составляет 21,5—24 г. От носительный вес почек составляет у мальчиков 0,75%, у де вочек 0,77%. У взрослых он снижается до 0,46% У мужчин и 0,55% у женщин. На 1-м году жизни почки растут очень бы стро и вес их достигает 30—35 г. После 3—5 лет рост почек замедляется. Новое ускорение роста отмечается во втором детстве и подростковом периоде. К 15 годам вес почек дости гает 225—250 г и после этого медленно увеличивается до 30—40 лет, когда он становится равным 275—310 г. Линейные размеры почек у детей изменяются неравномерно, вследствие чего происходит большее преобладание длины ор гана над его шириной и толщиной.
Скелетотопически почки у новорожденных расположены более низко, чем у взрослых. Нижний полюс почки в 50% лишь после года поднимается над уровнем подвздошного гребня. Поэтому у маленьких детей его можно прощупать. Ворота почек у детей, как и у взрослых, находятся чаще все го на уровне 2-го поясничного позвонка. Левая почка в 2/3 слу чаев расположена несколько выше правой, в 24% находится на одном с ней уровне и в 13% занимает более низкое поло жение (В. Ф. Бакланова и соавторы). Продольные оси почек в детском возрасте наклонены к срединной плоскости в мень шей степени, чем у взрослых. Увеличение угла между ними происходит в подростковом периоде. У новорожденных сравнительно большая величина полей соприкосновения с надпочечниками - от 1/3 до 2/3 поверхности почек. 2/3 правой почки покрыты печенью, а также слепой кишкой с червеобразным отростком и брыжейкой поперечно-ободочной кишки. Левая почка соприкасается с селезенкой, хвостом поджелудочной железы, брыжейкой поперечно-ободочной кишки. На 1-м году жизни эти поля уменьшаются и к 3-м годам взаимоотношения почек с соседними органами соответствуют таковым у взрослых. Собственная оболочка почек новорожденных образована соединительной тканью, которая к 5 годам приобретает структуру фиброзной капсулы. Жировая капсула у новорожденных отсутствует, появляется к 3-5 годам.
Сосудистые клубочки и нефроны дифференцируются во внутриутробном периоде. У плода почка вырабатывает мочу, но ее функция не является жизненно необходимой, что дока зывается случаями рождения детей с агенезией обеих почек. В постнатальном периоде число сосудистых клубочков изме няется мало, но их размеры, объем и площадь фильтрационной поверхности возрастают в несколько раз. Соответствен но этому развивается корковое вещество почки. Толщина его у новорожденного составляет 2—3 мм и в первые годы жиз ни возрастает в 2 раза. Соотношение между корковым и моз говым веществом равно у новорожденных 1:4, у взрослых до пятилетнего возраста почки не обладают способностью концентрировать мочу, в них преобладают фильтрационные процессы. После 5 лет, в связи с развитием канальцевой системы, усиливается резорбционная функция почек.
Почечная лоханка у новорожденных и детей до пяти лет чаще располагается внутрипочечно, в последующие возраст ные периоды преобладает внепочечное и смешанное располо жение лоханок. По данным М. Г. Привеса, в эмбриональном периоде лоханки имеют ампулярную форму, большие чашеч ки отсутствуют. В конце плодного периода формируются большие чашечки и лоханки становятся дендритическими, а после рождения, в возрасте 10—15 лет, снова расширяются.
Мочеточники новорожденных имеют извилистый ход, легко смещаются в связи со слабым развитием жировой клетчатки забрюшинного пространства. Длина их - 4-7 см. Левый мочеточник длиннее правого. Изгибы более выражены как на уровне нижнего полюса почек, так и в области пересечения мочеточника с сосудами. Стенка мочеточников тонкая, мышечный циркулярный слой развит слабо, особенно при впадении в мочевой пузырь.
Мочевой пузырь у новорожденных веретенообразный или грушевидный, располагается над входом в малый таз, его верхушка находится на середине расстояния между пупком и лобковым сращением. Дно мочевого пузыря расположено на уровне верхнего края лобкового симфиза, отверстия моче точников находятся у девочек на высоте отверстия матки. Передняя стенка мочевого пузыря не покрыта брюшиной. У девочек, в отличие от взрослых, мочевой пузырь не сопри касается с влагалищем, у мальчиков не граничит с прямой кишкой. В первые три года жизни происходит опускание мо чевого пузыря в полость малого таза. При этом изменяется отношение органа к тазовым внутренностям и брюшине; мо чевой пузырь выходит из-под брюшинного покрова и занима ет в опорожненном состоянии экстраперитонеальное положе ние. Мочевой пузырь новорожденного легко смещается в связи со слабым развитием околопузырной клетчатки.
Емкость мочевого пузыря составляет, по данным Г. Н. Че чулина, у новорожденных 50—80 см3, у детей 6 месяцев 135 см3 в возрасте 1 года 200 см3 в 3—4 года 400 см3 в 8— 9 лет 500 см3 в 12—13 лет 900 см3 У взрослых максимальная вместимость мочевого пузыря составляет в среднем 1500— 2000 см3
Мочеиспускательный канал у новорожденных девочек широкий, дугообразно изогнут, длиной 1-3 см. Складки и железы слабо выражены. Мышечная оболочка мочеиспускательного канала и наружный сфинктер формируются к 12-13-ти годам.
Половая система
Хотя половые органы различны у мужчин и женщин, в основе их развития и строения лежат сходные закономерно сти. Зачатки половых органов носят индифферентный харак тер, и лишь на 2—3-м месяцах внутриутробного периода про исходит дифференцировка половых желез, внутренних и на ружных половых органов в зависимости от пола зародыша. В развитии внутренних мужских половых органов главную роль играют промежуточная почка и мезонефральные прото ки, в развитии внутренних женских половых органов глав ная роль принадлежит парамезонефральным протокам. Диф ференцировка внутренних и наружных половых органов опре деляется генетическими и гормональными факторами.
Мужские половые органы
Яички относительно больших размеров, имеют форму фасоли с вогнутым задним краем и выраженной областью ворот. Оболочки яичка развиты слабо. У большей части новорожденных имеется сообщение между брюшиной полостью и влагалищным отростком брюшины ( к концу 1 года жизни - окончательная облитерация). Паренхима яичка у новорожденных представлена сплошными тяжами первичных половых клеток. Она разделена довольно широкими прослойками рыхлой соединительной ткани с наличием в ней мезенхимальных элементов. В первый год жизни яичко заметно увеличивается в размерах, а далее рост их замедляется. Наиболее интенсивно они растут после 10 лет и в период полового созревания. В этот же период развивается и система канальцев яичка. Внутрисекреторная функция половых желез осуществля ется в яичке гландулоцитами (клетки Лейдига). Мужские поло вые гормоны — андрогены — продуцируются растущими яич ками в эмбриональном периоде; они обусловливают дифференцировку внутренних и наружных мужских половых орга нов и подавляют развитие женских половых протоков.
Придаток яичка в первые 10 лет растет медленно, а привесок яичка и привесок придатка яичка новорожденного имеют относительно большие размеры и продолжают увеличиваться до 8-10 лет, затем подвергаются обратному развитию.
Семенной канатик новорожденного относительно большой толщины.
Семявыносящий проток относительно тонкий. Мышечная оболочка протока, как и мышца, поднимающая яичко, у детей до 14 лет недоразвиты. Ампула слабо выражена. Жировой клетчатки в семенном канатике почти нет, она появляется в первые годы жизни.
Предстательная железа новорожденных лежит высоко, имеет округлую форму. Верхушка, основание и боковые доли железы почти не выражены. В железе преобладают мышечная и соединительная ткани, железистая - слабо развита, количество ее возрастает в период полового созревания. К 10-15 годам орган увеличивается в два раза. К подростковому периоду появляются доли, и железа приобретает форму, свойственную взрослым.
Семенные пузырьки у новорожденных расположены сравнительно высоко(опускаются с мочевым пузырем), поверхность их гладкая. В период первого детства (5-6 лет) поверхность семенных пузырьков становится неровной, а сами они медленно растут до 12-14 лет.
Половой член новорожденных имеет длину 2-2,5 см. Крайняя плоть закрывает головку. Парные пещеристые (кавернозные) тела развиты слабо, непарное губчатое наоборот выражено хорошо, но луковица его небольших размеров.
Мошонка новорожденных относительно больших размеров, кожа непигментирована, слабо развиты сальные железы.
Женские половые органы
Форма яичников новорожденных - цилиндрическая, они лежат высоко, вне полости малого таза, на передней поверхности большой поясничной мышцы на уровне мыса или тела 5 поясничного позвонка. Яичники отклонены кпереди и могут прилежать к передней брюшной стенке, но уже в первые годы жизни ( от 1 года до 4 лет) принимают обычное положение. Правый яичник несколько больше левого. Корковое вещество яичников новорожденных состоит преимущественно из первичных примордиальных фолликул, их закладывается до 800 тысяч. На первом и втором году жизни (раннее детство) яичники растут сравнительно быстро, поверхность их становится выпуклой. Это связано с увеличением интерстициальной ткани. В последующем, вплоть до полового созревания, рост их замедляется и становится более равномерным. Женские половые гормоны — эстрогены — начинают вырабаты ваться в заметных количествах лишь с наступлением поло вого созревания.
Маточные трубы новорожденных извиты, т.к. длина трубы больше длины широких связок матки. Бахромки трубы и мышечный слой развиты слабо, складки слизистой оболочки хорошо выражены.
Форма матки цилиндрическая, располагается она высоко, вне полости малого таза, выше пограничной линии на 2/3 длины тела. Дно матки лежит на уровне 5 поясничного позвонка. Передняя поверхность тела соприкасается с мочевым пузырем, отделена от него пузырно-маточным углублением. Шейка спереди прилежит к дну мочевого пузыря и мочеиспускательному каналу, сзади - к прямой кишке. Перешеек между телом и шейкой только лишь намечается. Тело матки уплощено, дно почти не выражено. Стенка тонкая, шейка - толстая и плотная. Влагалищная часть шейки слабо развита. Внутренний маточный зев едва заметен, канал шейки широкий, отверстие наружного маточного зева имеет форму щели. В слизистой оболочке матки выражены разветвленные складки. Железы немногочисленные. Мышечная оболочка развита слабо, несколько лучше выражен циркулярный слой. Связки матки новорожденного тонкие, легко смещаются. Широкие связки небольших размеров, имеют вид четырехугольных пластинок. Соединительная и жировая клетчатка между их листками появляется после 7 лет. Круглые связки сформированы, но их фиксирующая роль невелика.
В период второго детства (8-12 лет) матка становится округлой, длина ее увеличивается, образуется дно и влагалищная порция шейки. В подростковом возрасте матка становится грушевидной, стенка ее утолщается, складки слизистой сглаживаются, развиваются железы. Наружный зев приобретает округлые очертания. Положение органа соответствует таковому у взрослой женщины.
Влагалище новорожденных девочек короткое, своды высокие. Влагалище граничит сзади с прямой кишкой, спереди - с мочеиспускательным каналом, с мочевым пузырем оно не соприкасается. Складки слизистой выражены, мышечная оболочка развита слабо. До 10 лет влагалище изменяется слабо, затем в процесс роста складки слизистой оболочки "разрежаются", а в области сводов
отсутствуют.
Большие половые губы у новорожденных девочек небольших размеров. Малые половые губы прикрыты большими неполностью. Железы преддверия развиты слабо, формируются к 4 годам.
Эндокринные железы
Гипофиз у новорожденных грушевидной формы, уплощен. Весит приблизительно 0,1 грамм, к году вес удваивается, к 7 годам утраивается, к окончанию полового созревания достигает 0,6 г. Гипофиз новорожденного функционально хорошо развит. При рождении длина гипофиза составляет 2,5 мм, поперечный размер 4 мм, вертикальный размер 3 мм (по Э. Крелину). У взрослых размеры гипофиза равны со ответственно 5—10 мм, 10,5—17 мм и 5—9,7 мм. Во все периоды постнатальной жизни размеры и вес гипофиза преобладают у лиц женского пола. Гормональная функция гипофиза проявляется в эмбриональном периоде, уже в это время он начинает продуцировать тропные гормоны, оказывающие стимулирующее действие на другие эндокринные железы.
Эпифиз мозга у новорожденных округлой формы, ножки не имеет. Он не доходит до бугорка четверохолмия, весит 7 мг, максимального веса достигает в 7—9 лет (75—250 мг). Позже в нем происходит дегенерация специфических клеток и разрастание соединительной ткани. У взрослых вес эпифи за составляет 150—180 мг.
Щитовидная железа новорожденных значительно больше, нежели у плодов и весит в среднем 2,0 грамма. Дальнейший ее рост происходит волнообразно: В течение первого года она уменьшается, а затем медленно увеличивается до начала полового созревания и более быстро растет в пубертатном периоде ( в 12-16 лет вес ее 30,0 грамм).Железа у новорожденных лежит высоко: верхняя граница перешейка соответствует уровню верхнего края щитовидного хряща, нижняя - 6- 8 кольцам трахеи. Боковые доли значительно выступают назад и прикрывают общие сонные артерии. Часто встречается пирамидальный отросток, верхушка которого достигает подъязычной кости. Хорошо выражена дольчатость железы.
Паращитовидные железы имеют округлую форму, вес и размеры которых весьма изменчивы. Лежат они несколько ниже, иного по ходу гортанного нерва. У новорожденных железы находятся в состоянии функциональной активности и значительно растут в течение всего периода детства с замедлением после полового созревания.
Паращитовидные железы также функционируют с 3-го ме сяца внутриутробной жизни. У новорожденных они распола гаются на задней поверхности щитовидной железы, длина каждой железы составляет около 3 мм, ширина 2—2,5 мм, толщина 1,2—1,4 мм (Э. Крелин). Вес четырех желез равен 5,3—6,6 мг. В детском возрасте железы имеют больший, чем у взрослого, относительный вес. В возрасте 1 года они весят 18—25 мг, в 6—10 лет 20—51 мг, в 10—20 лет 98—101 мг.
Надпочечники новорожденных при рождении имеют треугольную форму. Передняя и задняя их поверхности выпуклые, нижняя - вогнутая. Имеются мелкие добавочные железы, расположенные на поверхности самих надпочечников или под капсулой почки. При рождении они имеют относительно большие размеры, его вертикальный размер равен 2,3—2,8 см. поперечный — 3,3—3,5 см, толщина — 1,2—1,3 см. Вес обе их желез у новорожденного равен 5—6 г, а у взрослого 10—5 г. После рождения в первые 3 месяца происходит значи тельное уменьшение надпочечников, и до 1 года они весят немногим более 3 г. Первоначальный вес органа вос станавливается только в возрасте 6—10 лет. У новорожден ных сильно развита кора надпочечных желез и слабее мозго вое вещество. После рождения в течение года исчезает фе тальная кора, которая функционально связана с плацентой. Это и является причиной уменьшения надпочечных желез. Постоянная кора у новорожденного образует тонкий слой на поверхности надпочечника, после рождения она постепенно растет, и за ее счет восстанавливается вес органа.
Мозговое вещество надпочечной железы содержит хромаффинную ткань, которая образует еще параганглии. Эти образования хорошо выражены у плодов и в раннем детском возрасте, к 5—10 годам большинство параганглиев редуци руется. Наиболее крупными являются пояснично-аортальный параганглий, расположенный на передней поверхности брюш ной аорты, подсердечный параганглий, сонный, аортальный и легочный гломусы, лежащие вблизи одноименных артерий.
Эндокринная часть поджелудочной железы (см. «Пищеваритель-
ная система)
Эндокринная часть половых желез (см. «Половые органы»).
Кровеносная система
Особенностями кровеносной системы плода являются отсутствие легочного кровообра щения и наличие пупочных сосудов, соединяющих плод с плацентой, где осуществляется обмен веществ с организмом матери. Плацента выполняет в плодном периоде те же функ ции, которые после рождения берут на себя кишечник, лег кие и почки. Артериальная кровь из плаценты поступает в ве нозную систему плода и переходит из нее в артериальную си стему, минуя легкие. Этим обусловлены отличия в строении сердца и крупных сосудов во внутриутробной и постнатальной жизни.
Пупочная вена, несущая артериальную кровь из плаценты, войдя в тело зародыша в воротах печени, отдает ветвь к воротной вене и продолжается в венозный (аранциев) проток, который вливается в нижнюю полую вену. Эта последняя впадает в правое предсердие. Кровь, поступа ющая в правое предсердие по нижней полой вене, является в основном артериальной. С помощью заслонок нижней полой вены и венечного синуса она направляется к овальному отверстию и через него проходит в левое предсердие, а затем в левый желудочек, откуда выбрасывается в аорту. Из верх ней полой вены в правое предсердие поступает венозная кровь; эта струя крови проходит почти целиком в правый желудочек, из которого выбрасывается в легочный ствол. Ле гочные сосуды у плода очень узкие и оказывают столь боль шое сопротивление кровотоку, что через них проходит лишь 5—10% крови, поступающей в легочный ствол. Основная мас са крови сбрасывается из легочного ствола в аорту по арте риальному протоку. Благодаря овальному отверстию и арте риальному протоку поддерживается баланс прохождения кро ви через правую и левую половины сердца. Из тела плода в плаценту кровь выносят пупочные артерии, являющиеся ветвями внутренних подвздошных артерий.
Сердце новорожденного имеет шаровидную форму, Поперечный диаметр равен продольному, или превышает его, что связано с недостаточным развитием желудочков и относительно большими размерами предсердий. Ушки относительно велики, прикрывают основание сердца. Грудино-реберная поверхность образована правым предсердием, правым желудочком и сравнительно большой частью левого желудочка. Соприкасаются с грудной клеткой только желудочки. Передняя и задняя межжелудочковые борозды рельефны, ввиду отсутствия подэпикардиальной клетчатки. Верхушка сердца округлена. Весит сердце новорожденного в среднем у мальчиков 23 г, у девочек 21 г, что составляет 0,6—0,7% веса тела. У взрос лых относительный вес сердца снижается до 0,47%. Положе ние сердца в грудной полости у новорожденных более высо кое, его поперечник составляет половину поперечного размера грудной клетки. К передней поверхности правого предсердия прилежит вилочковая железа. Нижняя граница сердца в течение пер вого года жизни расположена на один межреберный проме жуток выше, чем у взрослых. Сер дечный толчок определяется в 4-м межреберье, так как вер хушка сердца не соприкасается с грудной клеткой. После рождения сердце поворачивается вокруг своей продольной оси таким образом, что его верхушка приближается к груд ной клетке. В первые дни после рождения сердце приобрета ет еще более горизонтальное положение, чем у новорожден ного, но в дальнейшем по мере опускания ребер ось сердца становится косой.
Таблица 1
Возрастные особенности границ сердца.
Периоды
Новорожд
Грудной
2-4 года
5-12 лет
13-16 лет
Границы
Верхняя
II ребро
II межреб.
В/край III ребра
Левая
2 см. кнаружи от лев.
средне-ключ. линии
2-1 см. кнаружи от лев. ср.-ключ. линии
лев. ср.-ключ. линия
Правая
Прав. окологрудинная линия
Прав.около-грудинная лин. или несколько. влево от нее
Середина расстояния между пр. окологру-динной лин. и пр. грудин. линией
Между пр. окологру-
динной и пр. грудинной,
ближе к
последней
Проекция клапанов сердца определяется выше, чем у взрослых. Строение сердца новорожденных имеет ряд особенностей. Правый желудочек, который во внутриутробном периоде фун кционально превалирует, имеет большую вместимость, чем левый. Толщина стенок у обоих желудочков одинакова и со ставляет 5 мм. После рождения начинает функционально пре обладать левый желудочек, и уже с 5-го дня жизни ребенка вес стенок левого желудочка становится больше, чем вес сте нок правого желудочка. Толщина стенок левого желудочка к концу 2-го года превышает таковую правого желудочка в 2 раза, а в подростковом периоде в 3 раза.
Овальное отверстие располагается во фронтальной плос кости, а его длинная ось занимает срединное положение на уровне 3-го межреберного промежутка. Поэтому ток крови через отверстие происходит в направлении снизу и спереди назад и вверх. После рождения кровоток через легкие сразу возрастает более чем в два раза. Соответственно увеличивается приток крови в левое предсердие. Давление в нем возра стает, и заслонка овального отверстия прижимается к его. краю. Прохождение крови из правого предсердия в левое прекращается. Сращение заслонки с краем овального отвер стия и, следовательно, его анатомическое закрытие наступа ют у большинства детей лишь после двух недель жизни.
Артериальный проток представляет короткий сосуд, отхо дящий от легочного ствола в месте его разделения и впада ющий в начало нисходящей аорты. Диаметр протока равен 4—5 мм, т. е. он такой же, как у нисходящей аорты. После рождения мускулатура стенок артериального протока сокра щается, вызывая сужение, а затем и полное замыкание его просвета. Это происходит под влиянием гормона брадикинина, который содержится в крови пупочного канатика и в легких и освобождается при рождении или сразу после него под влиянием кислорода, поступающего с вдыхаемым воздухом. Анатомическое заращение протока у 88% детей наступает к двум месяцам, у остальных завершается в тече ние 1-го года.
! Рост сердца после рождения происходит неравномерно. Быстрее всего растет сердце в длину, что приводит к изме нению его пропорций. Вес желудочков нарастает в большей степени, нежели вес предсердий; отношение меж1ду теми и другим у новорожденного и грудного ребенка составляет 4— 5: 1, а у подростка достигает 6: 1. Вес сердца после рождения в целом увеличивается медленнее, чем вес тела. За первые 6 месяцев он возрастает примерно в два раза, к 2—3 годам утраивается, к 6 годам увеличивается в 5 раз, к 12—13 годам в 10 раз и к 20 годам в 15 раз. У мальчиков сердце имеет большие размеры и вес, чем у девочек, до II—12 лет. С 12 до 15 лет вес сердца больше у девочек, а с 16 лет и во все после дующие периоды размеры и вес сердца преобладают у лиц мужского пола.
Форма, размеры и положение сердца индивидуально из менчивы в любом возрасте, начиная с новорожденных. С. Л. Минкин и О. И. Светлова выделили у грудных детей три формы сердца: коническую, овальную и шаровидную. Развитие и рост сердца зависят от многих внутренних и внеш них факторов и в известной мере отражают развитие и рост всего организма и в первую очередь мышечной системы. По этому с полным правом говорил академик В. П. Воробьев, что каждый человек имеет свое сердце.
Эпикард тонкий, беден коллагеновыми и эластическими элементами.
Миокард сохраняет черты эмбриональной структуры (мышечный пласт не разделен на слои). Петлеобразные и кольцевидные волокна расположены только в области легочных вен).
Перикард у новорожденных шаровидной формы. Внеплевральный передний участок сумки представлен сплошной полосой (у взрослых - два треугольных поля: верхнее и нижнее), выражены поперечная и косая пазухи перикарда. Объем полости перикарда мал, перикард плотно облегает сердце. Купол перикарда располагается по линии, соединяющий грудино-ключичные сочления, нижняя граница проходит на уровне середины 5 межреберий. Площадь соприкосновения с грудной клеткой велика, а с медиальной плеврой - относительно мала. Грудино-реберная поверхность перикарда на значительном протяжении покрыта вилочковой железой. Нижние отделы передней стенки соседствуют с реберно-средостенными синусами плевры и прилежат к грудине и реберным хрящам. Задний отдел перикарда прилежит к пищеводу, трахеи, бронхам, аорте, блуждающим нервам. Диафрагмальные нервы соприкасаются с боковой поверхностью сумки. Нижняя стенка перикарда фиксирована на диафрагме (на сухожильном центре и мышечной части).
Перикард подвижен, так как грудино-перикардиальная связка развита слабо. К 14 годам границы перикарда и взаимоотношения его с органами средостения соответствуют таковым взрослого.
Артериальная система ко времени рождения является анатомически сформированной. Постнатальные изменения в ней в значительной мере связаны с прекращением плацентарного кровообращения и функционированием легочного круга. Про исходит редукция пупочных артерий, которые сохраняются лишь в своих начальных участках. С другой стороны, расши ряются ветви легочных артерий. Рост артерий после рожде ния происходит пропорционально росту органов и частей тела, длина и ход некоторых сосудов изменяются в связи с изме нением положения органов. Например, опускание яичек со провождается удлинением яичковых артерий. При инволюции вилочковой железы редуцируется часть снабжающих ее со судов. Существенно различается у детей и взрослых интраорганное кровеносное русло. У детей в большей части орга нов густота сосудов на единицу площади выше, чем у взрос лых. Это связано с большим относительным калибром сосу дов и обилием межсосудистых анастомозов. Наиболее бурная дифференцировка внутрисосудистого русла отмечается на 1-м году жизни. Более отчетливо выделяются основные арте риальные магистрали, усиливается неравномерность в рас пределении отдельных форм сосудов в различных участках органов, например по ходу пищеварительного тракта (С. Н. Касаткин).
Существенные изменения отмечаются в микроскопическом строении стенок артерий. Увеличение просвета артерий в про цессе роста сопровождается утолщением их стенок, которые противодействуют возрастающему давлению крови. Отдель ные структурные компоненты стенок артерий изменяются не равномерно в различные возрастные периоды и в разных участках артериальной системы. Например, в стенке аорты преимущественно развиваются волокнистые структуры, в средних и мелких артериях происходят гипертрофия и ново образование гладких мышечных клеток. Преобладание эла стических волокон в ранние возрастные периоды обеспечива ет большую растяжимость сосудов растущих органов. Нара стание в более позднем возрасте коллагеновых и ретикуляр ных волокон увеличивает прочность сосудов при деформациях растяжения (Л. К. Семенова). Наиболее интенсивные преоб разования микроструктуры сосудов отмечаются в возрасте 1—3 лет и 8—12 лет, в период 16—20 лет наступает стабили зация структурных показателей (Л. К. Семенова).
Сосуды малого круга кровообращения. У новорожденных окружность ствола легочной артерии больше, чем окружность аорты. Артериальный (Боталлов) проток, функционирующий до рождения, проецируется во втором межреберье слева.
Постнатальное преобразование кровеносного русла органов дыхания наиболее интенсивно происходит в системе сосудов ацинуса.. В течение первого года жизни наблюдается усиление роста кровеносных сосудов легких в связи с дифференцировкой легочной паренхимы и становлением функции дыхания, просвет легочных артерий в этот период увеличивается в 4 раза по сравнению с их калибром у новорожденных. У детей первых 3 лет жизни преобладают процессы роста конечных ветвей артериальных сосудов и еще более заметно увеличивается их суммарный просвет. В подростковом возрасте в связи с усилением роста легких, суммарное поперечное сечение просвета легочных артерий увеличивается в 17 раз по сравнению с его величиной у новорожденных.
Сосуды большого круга кровообращения. Изменения магистральных стволов характеризуется увеличением толщины стенки и просвета сосудов, особенно в возрасте от1 до 3 лет и с 8 до 12 лет..
Аорта наиболее интенсивно растет в первые годы жизни ребенка, особенно ее восходящая часть и дуга. Длина грудного отдела увеличивается быстрее брюшного отдела.
Венозная система новорожденного менее дифференцирована, чем артериальная система. Перестройка основных венозных магистралей после рождения обусловлена прекращением плацентарного кровообращения, а также изменением функ циональной нагрузки на отдельные звенья венозной системы. Необходимо отметить такие явления, как облитерация пупоч ной вены и венозного протока, резкое расширение притоков легочных вен. Значительной перестройке подвергается в постнатальном периоде венозная стенка, в которой у новорожден ных и в раннем детском возрасте еще нечетко выделяются отдельные оболочки. Увеличение мышечной ткани в стенках вен и соответственно утолщение средней оболочки происхо дит параллельно увеличению гидростатического давления и продолжается до 16 лет. После рождения происходит прора стание сосудов из наружной оболочки вен в среднюю и внут реннюю оболочки. Венозные клапаны у новорожденных более многочисленны, чем у взрослых, после рождения часть их по степенно редуцируется. По В. Н.Ванкову, в венах нижних конечностей число клапанов уменьшается на 1/3.
Микроциркуляторное русло после рождения также не оста ется неизменным. Как указывает В. В. Куприянов, все его компоненты проделывают путь от более или менее индиффе рентных форм до специализированных органоспецифических структур. Отмечается нарастание плотности мышечных кле ток в стенках артериол. У детей дошкольного возраста прекапилляры имеют изогнутую форму. Дифференцирование капиллярных сетей продолжается до II—13 лет. В ногтевом ложе детей на смену коротким и широким капиллярам при ходят узкие капилляры, образующие вытянутые по длине петли. В целом капиллярное русло с возрастом становится более вместительным, но диаметры капилляров не всегда увеличиваются, в отдельных случаях происходит их умень шение. На капиллярное русло оказывают значительное воз действие функциональные нагрузки. После рождения возни кают и в дальнейшем сохраняются различные приспособле ния, регулирующие кровоток, как-то: артериовенозные ана стомозы, прекапиллярные сфинктеры, синусоидные капилля ры и т.п. По мнению В. В. Куприянова, сосудистая система растущего организма адаптируется к меняющимся морфоло гическим и физиологическим условиям в первую очередь бла годаря пластичности различных компонентов микроциркуляторного русла.
Лимфатическая система
У новорожденных лимфатическое русло органов хорошо развито, имеются многочисленные лимфатические узлы, ле жащие поодиночке или образующие скопления; наиболее зна чительные из них располагаются в паховой области, под мышкой, на шее, в грудной и брюшной полостях, в полости таза. После рождения происходит значительное увеличение массы лимфоидной ткани, обусловленное как увеличением числа лимфатических узлов, так и ростом отдельных узлов. Например, вес брыжеечных лимфатических узлов за все вре мя от рождения до взрослого состояния увеличивается при мерно в 20 раз, а количество этих узлов возрастает только в 3 раза. Протоки и основные лимфатические стволы у новорожденных сформированы и после рождения растут пропорционально росту всего тела и увеличению лимфоидной ткани. Грудной проток новорожденных, по сравнению со взрослыми, имеет более прямолинейный ход и его диаметр одинаков на все протяжении. Цистерна у начала грудного протока, как правило, отсутствует и он формируется лимфатическим сплетением, куда впадают лимфатические коллекторы, собирающие лимфу из брюшной полости и конечностей.
Характерной особенностью лимфатических сосудов новорожденных является недостаточность клапанного аппарата, в связи с чем возможен ретроградный ток лимфы.
Иммунная система
К органам иммунной системы по современным данным относятся все органы, которые участвуют в образовании клеток, осуществляющих защитные реакции организма (лимфоциты, плазмоциты). Различают центральные органы: красный костный мозг и вилочковая железа и периферические - скопления лимфоидной ткани, расположенные в стенках полых органов пищеварительной и дыхательной систем (миндалины, лимфоидные узелки червеобразного отростка и подвздошной кишки, одиночные лимфоидные узелки), лимфатические узлы, селезенка.
Вилочковая железа новорожденных хорошо выражена и при рождении весит 10—12 г, ее отно сительный вес составляет около 0,3%. Железа состоит из двух, реже из трех долей, расположенных в верхней части переднего средостения. Длина железы равна 4—6 см, ширина 2,5—5 см, толщина 1 см (Э. Крелин). Обычно имеется шей ный отросток железы, который поднимается по передней по верхности трахеи, иногда до нижнего края щитовидной желе зы. Максимального веса 30—40 г вилочковая железа дости гает в возрасте 10—15 лет, но относительный вес железы в это время ниже, чем у новорожденного. В детском возрасте вилочковая железа становится более длинной и узкой и за нимает более низкое положение. После 15 лет происходит инволюция вилочковой железы, ее вес у взрослых молодых людей равен 20,5 г, в конце зрелого возраста 18,7 г. Относительный вес железы у взрослых снижается до 0,03— 0,05%. Вилочковая железа необходима для развития иммунологических систем ребенка, которые ко времени рождения находятся в незрелом состоянии.
Миндалины - небная, трубные, язычная, глоточная представляют собой скопления диффузной лимфоидной ткани, содержащие небольшие плотные клеточные массы - лимфатические узелки (фолликулы).
Язычная миндалина у новорожденных слабо выражена. Лимфоидная ткань образует немногочисленные лимфатические узелки, герминативные центры в них появляются в первые недели жизни. В течение первого месяца постнатального периода миндалина становится более заметной, выступает над поверхностью языка, в ней увеличивается число лимфоидных узелков, количество которых нарастает до подросткового возраста. Возрастная инволюция начинает проявляться после 16 лет.
Небные миндалины у новорожденных малы, крипты немногочисленны, лимфоидные узелки единичные. Рост миндалин отмечается на 1 году жизни. Максимального развития миндалины достигают в период 2 детства. Возрастная инволюция наступает после 25 лет.
Глоточная миндалина у новорожденных хорошо выражена, В течение первого года миндалина растет быстро. К 7 - 12 годам, ее размеры увеличиваются, нарастает количество лимфоидных узелков и герминативных центров. Возрастная инволюция наступает после 25 лет.
Трубные миндалины у новорожденных также хорошо выражены, имеются немногочисленные лимфоидные узелки, герминативные центры в них формируются в течение первых месяцев жизни. Наибольшего развития миндалины достигают в период первого детства (3-7 лет). Возрастная инволюция начинает проявляться после 16 лет.
Групповые лимфоидные узелки (фолликулы) червеобразного отростка у новорожденных образуют группы по 3-5 фолликулов. В перод 16-18 лет отмечается уменьшение их количества и увеличение массы жировой ткани.
Групповые лимфоидные узелки подвздошной кишки (пейеровы бляшки) у новорожденных хорошо выражены, но не выступают над поверхностью слизистой, количество их достигает 30. В одиночных узелках имеются герминативные центры, число их значительно возрастает ы течение первого года жизни. В период от 3 до 20 лет групповые узелки находятся в состоянии зрелости, их инволюция начинает проявляться после 20 лет.
Одиночные лимфоидные узелки (фолликулы) в толще слизистой и подслизистой основы пищеварительной системы и органов дыхания у новорожденных и детей многочисленны, содержат герминативные центры. У ребенка 1 года жизни на 1 см2 поверхности слизистой оболочки тонкой кишки насчитывается 20 узелков. В период 1 детства количество их возрастает.
Лимфатические узлы у новорожденных в основном сформированы, но дифференцировка их продолжается до 10-12 лет. Лимфоидные узелки (фолликулы) формируются в начале 2 половины внутриутробного периода развития плода. К концу внутриутробного периода и у новорожденных в лимфатических узлах имеются все клеточные элементы. Количество лимфатических узлов с возрастом уменьшается в связи с слиянием мелких узлов в более крупные.
Селезенка у новорожденных может быть овальной, треугольной, округлой формы. Выражена дольчатость, связки тонкие, орган подвижен. Вес селезенки новорожденного 8-9 г, к 5 годам- 60 г, в 12-13 лет - 80-100 г., в 16 - 160 г. Скелетотопия селезенки новорожденного: от 8 до 10 ребра (высокое положение), от 10 до 12 ребра (низкое положение). В период 2 детства селезенка приобретает форму и положение такое же как и у взрослого человека.
Строение селезенки новорожденного отлично от взрослого. Белая пульпа селезенки занимает от 5 до 10%, к концу 1 года - 20,9%. У ребенка 6-10 лет процентное содержание белой пульпы 18,6% (у взрослых 7,7 - 9,6%). Доля красной пульпы в постнатальном периоде онтогенеза меняется мало.
Центральная нервная система
В процессе онтогенеза наблюдается различная степень дифференцировки отделов центральной нервной системы. Филогенетически более старые отделы развиваются раньше, по сравнению с более молодыми.
Спинной мозг в первой половине внутриутробного периода занимает по длине весь позвоночный канал, но в дальнейшем его рост отстает от роста позвоночного столба, и у новорожденного нижний конец спинного мозга находится на уровне 3-го поясничного позвонка. В детском возрасте рост спинного мозга продолжает отставать от роста позвоночного столба, и у взрослых он оканчивается на уровне 1-го поясничного позвонка, а в некоторых случаях на уровне 2-го поясничного или 12-го грудного позвонков.
Длина спинного мозга новорожденного составляет в среднем 14,1 см и за весь постнатальный период увеличивается в 3-4 раза. Существует тесная связь между длиной спинного мозга и тела: эти две величины увеличиваются прямо пропорционально. Больше других увеличивается грудной отдел, медленнее всех поясничная область.
Средний вес спинного мозга у новорожденного составляет 3,2 г, т.е. 0,1% веса тела (у взрослых - 0,04% веса тела) и 1% веса головного мозга (у взрослых - 2%). До 6-10 месяцев после рождения его вес удваивается, к 3 годам увеличивается в 3 раза, после чего увеличение веса происходит более медленно.
Шейное и поясничное утолщения начинают контурироваться после 3 лет жизни. На поверхности спинного мозга может существовать большее количество борозд, чем у взрослого. Имеются постоянные борозды, которые с возрастом углубляются, и непостоянные, впоследствии исчезающие.
Белое вещество спинного мозга у новорожденных занимает вдвое большую поверхность по сравнению с поверхностью серого вещества. Рост серого и белого вещества происходит неравномерно. Объем серого вещества увеличивается в 5 раз, белого - в 14 раз.
Центральный канал спинного мозга относительно шире, чем у взрослого.
Чувствительные тракты и передний пирамидный путь хорошо миелинизированы. Остальные начинают миелинизироваться с 4-6 месяцев и процесс этот заканчивается у ребенка в возрасте от 3 до 7 лет.
Головной мозг. У новорожденных более завершенное развитие имеют филогенетически наиболее старые отделы мозга (ствол, бледный шар).
Вес головного мозга составляет 1/8, у взрослых - 1/40 часть веса тела. Абсолютный вес составляет в среднем 340-380 г. К концу 1 года его вес увеличивается в 2-2,5 раза, а к 3 годам - в 3 раза. К 7 годам вес мозга составляет 4/5 его веса у взрослых. Затем рост его замедляется и достигает максимального веса в 20-29 лет.
Продолговатый мозг и мост у новорожденных выражены хорошо. Их вес составляет 2% веса головного мозга, у взрослого - 1,6%. Мост располагается на 5-8 мм выше спинки турецкого седла, ложится на скат затылочной кости к 5 годам.
Мозжечок у новорожденных развит слабо, характеризуется малыми размерами полушарий и поверхностными бороздами. Вес его равен около 20 г, что составляет 5,4% веса всего мозга. В первые годы мозжечок растет очень быстро, и к 6 годам его вес достигает нижней границы веса у взрослых. Особенно сильно развиваются полушария мозжечка.
Средний мозг при рождении весит 2,5 г. Водопровод относительно шире, чем у взрослого. Пигментация черной субстанции начинается с 3-4 лет, заканчивается к 16 годам. Начало пигментации красного ядра - 2 года, окончание - 4 года.
Промежуточный мозг новорожденного развит хорошо. Зрительные бугры относительно больших размеров, чем у взрослых. В первые месяцы жизни происходит миелинизация ядер таламуса. В наибольшей степени развивается латеральное ядро таламуса, расширяются связи между таламусом и другими отделами мозга.
Полушария большого мозга у новорожденного резко преобладают над другими частями центральной нервной системы. Лобная доля относительно мала, сильнее развиты затылочная и височная доли и части обонятельного мозга. Мозолистое тело короткое и узкое. Извилины и борозды развиты неравномерно, форма и величина их продолжает изменяться после рождения и к 7-8 годам формирование заканчивается. Общая поверхность полушарий увеличивается к 9-10 месяцам в 2 раза, к 9 годам - в 3 раза.
У новорожденных серое вещество плохо дифференцировано от белого. Это объясняется тем, что нервные клетки располагаются в значительном количестве в пределах белого вещества. Кроме того, практически отсутствует миелиновая оболочка.
Процесс дифференциации нервных клеток проявляется в росте аксонов, их миелинизации, росте и увеличении разветвленности дендритов. Темп развития нервной системы особенно энергично протекает в течение первых 3 месяцев жизни. Дифференцировка нервных клеток достигается к 3 годам, а к 8 годам кора головного мозга по строению похожа на кору взрослого человека.
Миелинизация различных путей в центральной нервной системе происходит в таком же порядке, в каком они развиваются в филогенезе. Так, например, вестибуло-спинальный путь, являющийся наиболее примитивным, начинает обнаруживать миелинизацию с 6 месяцев внутриутробного развития, руброспинальный - с 7-8 месяцев, а кортико-спинальный - лишь после рождения. Наиболее интенсивно миелинизация происходит в конце 1-го - начале 2-го года после рождения, когда ребенок начинает ходить. В целом нервные волокна миелинизируются только к 3-5 годам жизни. Окончательно миелинизация завершается в зрелом возрасте.
Развитие корковых концов анализаторов происходит в следующем порядке:
Ядро двигательного анализатора полностью дифференцируется к 7-10 годам.
Ядро двигательного анализатора целенаправленных движений (центр праксии) у новорожденных отсутствует. В течение 1-2 лет жизни возникают связи с передней центральной извилиной. Целенаправленные движения появляются к 3 годам жизни и к этому времени формируется центр праксии.
Ядро кожного анализатора формируется к 2 годам жизни.
Ядро слухового анализатора у новорожденного подготовлено к условно-рефлекторной деятельности.
Ядро зрительного анализатора у новорожденных по цитоархитектонике сходно с ядром взрослых. В дальнейшем происходит постепенная дифференцировка структур ядра под влиянием внешних факторов.
Ядра двигательного анализатора устной речи (центр Брока) дифференцируется к 3 годам.
Ядро двигательного анализатора письменной речи окончательно формируется к 7 годам.
Ядро слухового анализатора устной речи (центр Вернике) дифференцируется в первые годы жизни.
Ядро зрительного анализатора письменной речи формируется до 7 лет жизни.
Желудочки мозга у новорожденных относительно шире, чем у взрослых. Строение мозговых оболочек сходно с таковым у взрослых. Твердая мозговая оболочка крепко фиксирована к костям черепа, особенно в области основания и в местах родничков. Венозные пазухи относительно широки. Верхняя сагиттальная пазуха связана с венами носовой полости через слепое отверстие (возможна передача инфекции из полости носа на твердую мозговую оболочку). Грануляции паутинной оболочки до 3 лет выражены слабо. Подпаутинное пространство относительно велико. Емкость его у новорожденных в области головного мозга - 20 см3, у взрослых - 35 см3.
Кровоснабжение мозга у детей лучше, чем у взрослых, что обеспечивает потребность быстро растущей нервной ткани в кислороде. Однако отток крови от головного мозга у детей первого года жизни отличается тем, что формирование диплоических вен начинается после закрытия родничков. Это создает условия к большему аккумулированию токсических веществ при различных заболеваниях, особенно инфекционных.
Периферическая нервная система
Развитие спинномозговых и черепных нервов у новорожденных не завершено. Нервы характеризуются меньшим числом ветвей и малым количеством связей.
Спинномозговые нервы относительно крупные в диаметре. Процесс миелинизации их заканчивается к 3-5 годам.
Процесс миелинизации черепных нервов продолжается до 15 месяцев. В течение первых лет жизни формируются связи черепных нервов между собой и добавочного нерва с ветвями шейного сплетения.
У новорожденных развитие вегетативной нервной системы не завершено: нервные клетки вегетативных узлов не дифференцированы. Клетки симпатических узлов имеют только основные дендриты, а клетки парасимпатических узлов дендритов не имеют, они появляются после рождения и растут от 3 до 14 лет.
Солнечное сплетение новорожденных состоит из большого числа нервных узелков, соединенных тонкими нервными ветвями. К пубертатному периоду из них формируются 2-3 узла, соответствующие взрослому.
Органы чувств
Орган зрения. Глазное яблоко у новорожденных относительно велико. Вес обоих глаз по отношению к весу тела составляет 0,2%, у взрослых - 0,02%.
Роговица относительно широкая и более толстая, чем у взрослого. Соединительнотканный слой склеры тонкий.
Радужная оболочка имеет мало пигмента, поэтому глаза у новорожденных серые или голубые. Постоянная окраска появляется к 2 годам. Зрачок узкий. Ресничное тело бедно соединительной тканью, отростки его тонкие. Аккомодация хрусталика слабая (недостаточно развит нервный аппарат) и полностью развивается к 10 годам.
Сетчатка у новорожденных относительно тонкая, пигментных клеток в ней мало. Диск зрительного нерва широкий, почти без углубления.
Хрусталик круглый, мало эластичный, плотного ядра не имеет.
Рост глазного яблока и составляющих его образований происходит наиболее быстро в течение 1-го года жизни, а затем сильно замедляется.
Наружные мышцы глазного яблока у новорожденных недостаточно функционируют. Из-за слабого развития круговой мышцы глаза ребенок нередко спит с неплотно сомкнутыми веками. Координация движений глазных яблок появляется спустя 2 месяца после рождения.
Слезный аппарат к моменту рождения недоразвит и в течение первого месяца слеза не выделяется. В полной мере слезоотделение появляется после 4-5 месяцев жизни.
Орган слуха. Ушная раковина у новорожденного имеет форму отличную от формы взрослого: высота и ширина ее почти одинаковы (34 мм, 24 мм). На первом году жизни ушная раковина быстро растет в высоту. После 3 лет наступает период медленного роста. По сравнению с размерами лица она кажется очень большой. Ушная мочка слабо выражена.
Наружный слуховой проход у новорожденного почти прямой, заполнен родовой смазкой. Хрящевая часть его относительно длинная, костная недоразвита. Барабанная перепонка лежит почти горизонтально.
Внутреннее и среднее ухо у новорожденных имеют такие же размеры и строение, как у взрослого человека. Барабанная полость при рождении заполнена амниотической жидкостью. Слуховая труба наполовину короче, глоточное отверстие ее сравнительно узкое, открывается почти на уровне дна полости носа. Сосцевидный отросток слабо развит, клетки отсутствуют. Они появляются к концу первого года жизни.
Орган слуха. Вкусовые луковицы формируются в последние месяцы внутриутробного развития. Вкусовые рецепторы новорожденного занимают существенно большую площадь, чем у взрослого; в частности, они захватывают почти весь язык, губы, твердое небо и щечные поверхности ротовой полости.
Органы чувств
Органы чувств, как и центральная нервная система, обла дают высокими темпами роста во внутриутробном периоде и к его окончанию достигают относительно сильного развития. Глазное яблоко новорожденного имеет следующие размеры: переднезадний диаметр 16,4 мм, поперечный диаметр 16 мм, вертикальный диаметр 15,4 мм. Вес глазного яблока составляет 2,5—3,0 г (Э. Крелин). После рождения его линей ные размеры увеличиваются лишь на 50%, а вес возрастает только в 3 раза, тогда как общий вес тела, как мы знаем, увеличивается в 20 раз. Характерным для новорожденного яв ляется то, что зрительная ось глаза, соединяющая середину роговицы с центральной ямкой сетчатки, смещена латераль но. Роговица у новорожденного относительно широкая, более толстая и плоская, чем у взрослого. Она резко отграничена от склеры и выступает вперед в виде валика. Размеры камер глаза относительно малы.
Хрусталик новорожденного имеет толщину 3—4 мм, его диаметр по экватору составляет 6—7 мм. Передняя и задняя поверхности хрусталика почти одинаковы по кривизне. Если хрусталик освободить от охватывающего его ресничного пояс ка, то он приобретает почти сферическую форму.
Сосудистая оболочка глазного яблока имеет у новорож денных обычное строение, радужка содержит мало пигмента, выпуклая, диаметр зрачка составляет приблизительно 2,5 мм. Ресничное тело слабо развито, ресничная мышца тонкая и короткая. Сетчатка у новорожденных относительно тонкая. Зрительный нерв хотя имеет сравнительно больший диаметр, но составляющие его нервные волокна являются функцио нально незрелыми, их миелинизация происходит в первые не жели жизни. Образование миелиновых оболочек приводит к значительному увеличению толщины зрительного нерва.
Рост глазного яблока и составляющих его образований происходит наиболее быстро в течение 1-го года жизни, а затем сильно замедляется.
Из вспомогательных органов глаза следует упомянуть о слезном аппарате. Слезная железа у новорожденных боль шая, но до двух месяцев слезоотделения почти не происхо дит; выводные канальцы железы имеют узкий просвет, тол стые стенки и окружены большим количеством соединитель ной ткани. Носо-слезный проток, соединяющий слезный ме шок с полостью носа, у новорожденных короткий и широ кий.
При рождении существует известная диспропорция меж ду размерами глазного яблока и глазницы, поэтому глазное яблоко у новорожденных более выдается вперед, с латераль ной стороны оно мало прикрыто костью, жировое тело глазницы развито слабо.
Внутреннее и среднее ухо у новорожденных имеют такие же размеры и строение, как у взрослого человека. Слуховые косточки достигают своей окончательной величины уже на 6-м месяце плодного периода. Барабанная полость при рож дении бывает часто заполнена амниотической жидкостью. Слуховая труба наполовину короче, чем у взрослого, более сильно развита ее костная часть. Барабанное отверстие трубы имеет такой же диаметр, как у взрослого; глоточное отвер стие сравнительно узкое, открывается на уровне дна полости носа, почти на границе между мягким и твердым нёбом.
Наружный слуховой проход почти прямой, его длина равна приблизительно 17 мм (Э. Крелин). Костная часть прохода недоразвита, и в медиальной '/з он имеет плотную фиброз ную стенку. Латеральная и средняя части наружного слухо вого прохода не полностью окружены хрящами. При рожде нии наружный слуховой проход заполнен творожистой смаз кой и слущивающимися эпителиальными клетками. После рождения наружный слуховой проход и ушная раковина уве личивают свои размеры более значительно в течение первых трех лет, а затем рост их происходит медленно.
Кожа ко времени рождения в основном дифференцирована на слои, но в строении самой кожи и ее производных имеется ряд отличий от кожи взрослого человека. У только что родив шегося ребенка кожа покрыта творожистой смазкой, состоя щей главным образом из секрета сальных желез. Эпидермис у новорожденных тонок, в возрасте 1—2 месяцев он утолща ется на лице, груди, тыле кистей и ягодицах, к 4—6 месяцам происходит утолщение эпидермиса на других частях тела. Собственно кожа (дерма) утолщается до 16—30 лет. С воз растом изменяются механические свойства кожи, увеличива ется предел прочности кожи на разрыв и уменьшается ее относительное удлинение при растяжении; последнее, по дан ным Ротмана, составляет у новорожденных 50—59%, у детей школьного возраста 37—52%, у взрослых 24—48%.
Волосы проходят в своем развитии несколько стадий. На 5-м месяце плодного периода вырастает пушок (lanugo), сна чала на голове, а затем на остальных частях тела. Наиболь шего развития достигает пушок у плода семи месяцев, а за тем часть его сбрасывается к концу плодного периода, а часть вскоре после рождения. Дольше вну триутробном периоде в коже развиваются рецепторы, опре деляющие значение кожи как органа чувств. Наиболее рано образуются рецепторы в коже губ и век, затем в подушечках пальцев, коже лица. Позднее всего появляются рецепторы в передней области груди и позвоночной области спины. Окончательное развитие рецепторов происходит на 1-м году жизни.
Мы рассмотрели строение всех систем новорожденного ребенка и их изменения в последующие возрастные периоды. Эти анатомические данные необходимы для понимания как физиологических особенностей детского организма, так и па тологических процессов у детей. В заключение нужно подчер кнуть, что знание анатомии имеет первостепенное значение для врача-педиатра, так как оно помогает распознать на чальные признаки заболевания, установить отклонения от нормального развития ребенка, выработать план лечения с учетом возрастных особенностей и правильно оценивать эф фективность проводимых медицинских мероприятий.

Нравится материал? Поддержи автора!
Ещё документы из категории медицина, здоровье:
Чтобы скачать документ, порекомендуйте, пожалуйста, его своим друзьям в любой соц. сети.
После чего кнопка «СКАЧАТЬ» станет доступной!
Кнопочки находятся чуть ниже. Спасибо!
Кнопки:
Скачать документ